Bewegung bremst nicht nur Krebs aus: Auf die Plätze, fertig, los
Quelle: apotheken.de | 17.07.2024 | mauritius images / Image Source / RUSS ROHDE
 Die einen sind von Natur aus sportlich, andere sind einfach gern im Freien und deshalb viel auf den Beinen. Doch es gibt auch Menschen, die an körperlicher Aktivität wenig Freude haben. Vielleicht lassen sie sich mit den vielen gesundheitlichen Vorteilen zu mehr Bewegung motivieren.
Die einen sind von Natur aus sportlich, andere sind einfach gern im Freien und deshalb viel auf den Beinen. Doch es gibt auch Menschen, die an körperlicher Aktivität wenig Freude haben. Vielleicht lassen sie sich mit den vielen gesundheitlichen Vorteilen zu mehr Bewegung motivieren. Bewegungsziel wird nicht erreicht
Wie eine Seuche greift der Bewegungsmangel weltweit um sich. Neben Brasilien, Bulgarien und den Philippinen verzeichnet Deutschland den größten Anstieg der körperlichen Inaktivität bei Erwachsenen. Mit 42,5% Bewegungsmuffeln ist es neben Zypern und Portugal Spitzenreiter in Europa. Und auch der deutsche Nachwuchs ist keinesfalls in Schwung: Die Bewegungsempfehlung der WHO (eine Stunde Aktivität am Tag) erreicht nur etwa ein Drittel der Kinder und Jugendlichen.
Dabei ist Bewegungsmangel für über 650 000 Todesfälle im Jahr verantwortlich. Das sind doppelt so viele, wie die Fettsucht verschuldet (337 000). Expert*innen haben berechnet, dass durch mehr körperliche Aktivität etwa 7,3% aller vorzeitigen Todesfälle verhindert werden könnten. Denn Bewegung hat einen großen Einfluss auf den gesamten Organismus und kann das Risiko für zahlreiche Erkrankungen reduzieren:
Herz-Kreislauf-Erkrankungen. Zahlreiche Studien haben nachgewiesen, dass körperliche Aktivität das Risiko für Bluthochdruck, Herzinfarkt und Schlaganfall drastisch reduziert. Stoffwechselerkrankungen. Ebenfalls günstig beeinflusst wird der gesamte Stoffwechsel. Bewegung bessert die Zusammensetzung der Blutfette, schützt vor Gewichtszunahme (und damit vor der Fettsucht) und mindert die Gefahr, einen Typ-2-Diabetes zu entwickeln. Knochenbrüche durch Stürze. Aktivität und Bewegung fördern auch die körperliche Fitness, die Koordination und das Gleichgewichtsgefühl. Das verhindert Stürze – ein Thema, dass vor allem für Ältere und Alte entscheidend ist. In der Folge wird auch das Risiko für Schenkelhalsbrüche verringert.Krebs. Ähnlich wie das Nichtrauchen und eine ballaststoffreiche Ernährung ist körperliche Aktivität wichtig für die Vorbeugung von Krebs. Nachgewiesen ist der schützende Effekt insbesondere für Brustkrebs und für Darmkrebs, aber auch für Lungenkrebs und Gebärmutterkrebs soll das Risiko reduziert werden. Demenz und Depression. Bewegung nützt auch Gehirn und Geist. So werden dadurch bei älteren Menschen die kognitiven Funktionen gebessert. Außerdem soll körperliches Training Depressionen vorbeugen.
30 Minuten Radfahren täglich
Jedes bisschen mehr Bewegung hilft, heißt es in den Richtlinien der WHO. Ziel ist, mindestens 150 Minuten in der Woche moderat körperlich aktiv zu sein – also etwa eine halbe Stunde täglich. Moderat aktiv ist man zum Beispiel beim Tanzen, zügigem Spaziergehen oder entspanntem Radfahren. Wer intensiv trainiert, braucht sich nur 75 bis 150 Minuten pro Woche zu fordern. Intensiv bedeutet, dass man beim Training aus der Puste kommt und sich nebenher nicht unterhalten oder singen kann.
Quelle: Springer Medizin
Sparsam mit CT bei Kindern!: Weil Blutkrebs droht
Quelle: apotheken.de | 25.01.2024 | mauritius images / Dmitriy Shironosov / Alamy / Alamy Stock Photos
 Bei Kindern sollte man es sich besonders gut überlegen, ob eine CT-Untersuchung wirklich notwendig ist. Neue Daten zeigen, dass jede Computertomographie das Risiko für Blutkrebs erhöht.
Bei Kindern sollte man es sich besonders gut überlegen, ob eine CT-Untersuchung wirklich notwendig ist. Neue Daten zeigen, dass jede Computertomographie das Risiko für Blutkrebs erhöht.Höhere Strahlenbelastung als normales Röntgen
CT-Untersuchungen sind mit einer höheren Strahlenbelastung verbunden als konventionelle Röntgenaufnahmen. Das liegt daran, dass meist eine Serie von Aufnahmen aus verschiedenen Winkeln gemacht wird, um detaillierte Querschnittsbilder zu erhalten.
Radioaktive Strahlung kann jedoch zu hämatologischen Krebserkrankungen führen. Vermutet wird schon lange, dass es einen Zusammenhang zwischen CT-Untersuchungen im Kindesalter und der späteren Entwicklung von Blutkrebs gibt. Bisherige Studien hatten allerdings etliche Schwächen. So war in ihnen häufig die genaue Strahlendosis nicht dokumentiert. Oder es war nicht klar, ob ein erhöhte Krebsrisiko auf eine andere Ursache zurückging.
Große internationale Studie mit fast 900 000
Teilnehmenden Aussagekräftigere Daten liefert jetzt eine aktuelle internationale Studie mit fast 900 000 Teilnehmenden. Sie hatten mindestens eine CT-Untersuchungen vor dem 22. Lebensjahr erhalten, 70% von ihnen sogar vor dem 15. Geburtstag. Die Strahlendosen waren jeweils genau dokumentiert und andere krebserregende Ursachen ausgeschlossen worden.
Während der Nachbeobachtungszeit von durchschnittlich 7,8 Jahren entwickelten 790 Teilnehmende einen Blutkrebs. Dabei handelte es sich vor allem um maligne Lymphome, myeloische Neoplasien und akute Leukämien.
Ein bis zwei Kinder von 10 000 bestrahlten Kindern bekommen Krebs
Das Risiko für Kinder und Jugendliche, bis zum 18. Lebensjahr eine Leukämie oder ein Lymphom zu entwickeln, beträgt etwa 0,15 %. Bei der Analyse der Daten zeigte sich, dass jede CT-Untersuchung dieses Risiko für Blutkrebs um weitere 16% erhöhte, berichtet das Forscherteam. In absoluten Zahlen bedeutet dies Folgendes: Von 10 000 Kindern, die sich einer typischen CT-Untersuchung mit 8 mGy unterziehen, werden in den folgenden zwölf Jahren ein bis zwei Kinder an Blutkrebs erkranken.
Quelle: Nature Medicine
Kein Alkohol auf leeren Magen!: Krebsgefahr zusätzlich erhöht
Quelle: apotheken.de | 10.01.2024 | mauritius images / Maskot
 Keine Frage: Alkohol ist in vielerlei Hinsicht schädlich. Dabei kommt es allerdings nicht nur auf die Menge an. In puncto Krebsrisiko spielt es auch eine Rolle, wann der Alkohol getrunken wird.
Keine Frage: Alkohol ist in vielerlei Hinsicht schädlich. Dabei kommt es allerdings nicht nur auf die Menge an. In puncto Krebsrisiko spielt es auch eine Rolle, wann der Alkohol getrunken wird. Alkohol begünstigt viele Erkrankungen
Egal ob Wein, Schnaps oder Bier: Zu viel Alkohol ist für den Körper nicht gut. Zu den gesundheitlichen Folgen gehören Leberzirrhose und Bauchspeicheldrüsenentzündung, außerdem drohen Herzerkrankungen und schwere Folgen für das Gehirn. Doch das ist nicht alles: Alkohol begünstigt Krebs - ganz besonders gilt das für den Magen-Darm-Trakt.
Wissenschaftler*innen haben nun herausgefunden, dass das ohnehin erhöhte Risiko für Magen- oder Darmkrebs zusätzlich steigt, wenn der Alkoholkonsum nicht mit einer Mahlzeit verbunden ist. Besonders gefährlich für die Entwicklung von Tumoren vor dem 50. Lebensjahr scheint dabei das Trinken auf leeren Magen zu sein.
Magen und Leber besonders gefährdet
Eingeschlossen in die Studie waren fast 350 000 Männer und Frauen, deren Alkoholkonsum und Krankheitsdaten erfasst wurden. Während der Nachbeobachtungszeit von durchschnittlich zehn Jahren entwickelten 6813 von ihnen einen Krebs im Magen-Darm-Trakt. Diejenigen, die Alkohol ohne gleichzeitiges Essen konsumierten, hatten ein um 10 Prozent höheres Krebsrisiko im Vergleich zu denjenigen, die nur beim Essen tranken. Dieses Ergebnis war unabhängig davon, wieviel Alkohol insgesamt konsumiert worden war oder ob die Proband*innen Begleiterkrankungen aufwiesen. Am stärksten wirkte sich der Alkohol auf Magen, Leber und Mastdarm aus. Dort war das Krebsrisiko sogar um 56, 42 bzw. 17 Prozent erhöht.
Das Autorenteam hat einige Erklärungen für die gesteigerte Krebsgefahr. Ohne gleichzeitige Nahrungsaufnahme entleert sich der Magen schneller und die Aufnahme von Alkohol wird beschleunigt. Außerdem ist im nüchternen Zustand der Abbau des Alkohols in der Leber verlangsamt, d.h. er wird langsamer verstoffwechselt.
Gefährlicher Trend: Alkohol statt Mahlzeit
Das Trinken von Alkohol ohne begleitende Mahlzeit erhöht die Krebsgefahr von Magen und Darm also deutlich. Das ist umso besorgniserregender, da es einen neuen Trend bei jungen Leuten gibt: Um Kalorien zu sparen, lassen heute viele eine Mahlzeit ausfallen, wenn sie ihre Drinks genießen wollen. Die Ergebnisse dieser Studie unterstreichen aber: Wenn schon Alkohol, dann nicht auf nüchternen Magen.
Quelle: Springer Medizin
Männerschnupfen gibt es wirklich: Schuld ist das X-Chromosom
Quelle: apotheken.de | 04.01.2024 | mauritius images / Fabio and Simona
 Über den Männerschnupfen machen sich vor allem Frauen gerne lustig. Doch offenbar haben Männer bei manchen Erkrankungen tatsächlich schlechtere Karten. Verantwortlich sind Unterschiede im Immunsystem.
Über den Männerschnupfen machen sich vor allem Frauen gerne lustig. Doch offenbar haben Männer bei manchen Erkrankungen tatsächlich schlechtere Karten. Verantwortlich sind Unterschiede im Immunsystem. Männer leiden zu Recht
Männer werden immer wieder damit aufgezogen, dass sie bei banalen Erkältungen stärker leiden und schneller niedergestreckt werden als Frauen. Das ist jedoch höchst ungerecht: Sie können nämlich nichts dafür, dass Viren und Bakterien sie mehr beuteln. Denn Infektionskrankheiten verlaufen bei Männern schwerer als bei Frauen. Das weiß man nicht nur vom Schnupfen, sondern auch von COVID-19 und anderen ansteckenden Erkrankungen.
Gene und Hormone machen den Unterschied
Schuld daran sind u.a. die Gene. Ein entscheidender genetischer Unterschied zwischen Männern und Frauen sind die Geschlechtschromosomen. Während Frauen zwei X-Chromosomen haben, weisen Männer nur eines davon auf. Das hat Folgen: Viele für die Immunregulation wichtige Gene liegen nämlich genau auf diesem Chromosom. Bei der Frau können die Gene beider X-Chromosomen aktiv werden und die Produktion von wichtigen, entzündungsbekämpfenden Botenstoffe ankurbeln. Ihre Immunzellen entwickeln deshalb bei Infektionen eine stärkere Antwort als die Immunzellen der Männer.
Ein weiterer Grund sind die Hormone. Von Testosteron weiß man, dass es Immunantworten eher unterdrückt. So reagieren Männer mit hohen Testosteronspiegeln oft schwächer auf Impfungen. Das bedeutet, dass sie weniger Antikörper ausbilden und dadurch weniger geschützt sind. Östrogen und Progesteron der Frauen verstärken dagegen die Immunantworten. Das gilt sowohl für die Reaktion auf Infekte als auch auf Impfstoffe.
Vorteil mit Pferdefuß
Die verstärkte Immunantwort von Frauen hat zwar Vorteile bei der Infektabwehr. Weil das Immunsystem aber schneller und heftiger reagiert, kommt es bei ihnen auch leichter zu Immunreaktionen gegen körpereigene Proteine. Das ist der Grund dafür, dass Frauen häufiger an Autoimmunerkrankungen wie Rheuma oder Multipler Sklerose leiden.
Quelle: Ärztezeitung
Zika-Virus-Infektion
Quelle: apotheken.de | 09.10.2023 | mauritius images / Prostock-studio / Alamy / Alamy Stock Photos
 1
1Zika-Virus-Infektion: Infektionskrankheit, die durch das Zika-Virus ausgelöst wird. Das Virus ist hauptsächlich in den Tropen und Subtropen verbreitet und wird vor allem durch Stechmücken übertragen. Erkrankungen verlaufen häufig symptomlos oder grippeartig. Gefährlich ist das Virus vor allem für schwangere Frauen, weil ungeborene Kinder bei einer Infektion der Mutter schwere Fehlbildungen entwickeln. In Deutschland sind bisher nur wenige Fälle bei Reisenden nachgewiesen.
Symptome und Leitbeschwerden
Erhöhte Körpertemperatur Abgeschlagenheit Hautausschlag Kopfschmerzen Muskelschmerzen Nichteitrige Bindehautentzündung.
Wann zum Arzt
Am gleichen Tag, wenn
während oder direkt nach einer Tropenreise die beschriebenen Symptome auftreten.
Sofort bei
hohem Fieber plötzlichen Lähmungserscheinungen.
Die Erkrankung
Verbreitung
Das Zika-Virus wurde zuerst im Zika-Wald in Uganda bei Affen entdeckt. Es ist hauptsächlich in den tropischen und subtropischen Zonen von Afrika, Südamerika und Asien verbreitet. 2013 gab es eine Epidemie in Französisch Polynesien, 2015–2016 einen großen Ausbruch in Brasilien und den angrenzenden Ländern. 2019 wurden die ersten Erkrankungsfälle in Südfrankreich bekannt. In Deutschland sind bisher nur wenige Fälle bei Reisenden nachgewiesen (seit 2018 durchschnittlich 20 Fälle pro Jahr).
Krankheitsentstehung
Das Zika-Virus wird hauptsächlich durch Steckmücken übertragen, nämlich von der Gelbfieber- oder Tigermücke (Aedes aegypi) und seltener der Asiatischen Tigermücke (Aedes alboptica).
Für Schwangere ist das Virus gefährlich, weil es über die Plazenta das ungeborene Kind infizieren kann. Sehr selten kommt es zu Infektionen beim Sex. Das Virus ist noch mehrere Monate im Sperma nachweisbar, sodass Erkrankte auch noch längere Zeit nach der Reise ansteckend sind.
Weil das Virus von Blut zu Blut übergehen kann, dürfen Reiserückkehrer aus betroffenen Ländern für mindestens 4 Wochen kein Blut spenden.
Krankheitsverlauf
Zika-Virus-Infektionen verlaufen in der Regel symptomlos oder mit nur milden grippeähnlichen Beschwerden, dem sog. Zika-Fieber. Betroffene fühlen sich dann zum Beispiel abgeschlagen, haben eine erhöhte Körpertemperatur, Kopf- und Muskelschmerzen, einen fleckig-knotigen Hautausschlag und eine nichteitrige Bindehautentzündung. Meist dauern diese Beschwerden 3–7 Tage und klingen dann folgenlos ab. Nur in seltenen Fällen kommt es zu einem schwereren Krankheitsverlauf, z. B. mit sehr hohem Fieber. Es sind jedoch keine Todesfälle bekannt, die unmittelbar auf eine Zika-Virus-Infektion zurückgehen.
Steckt sich eine schwangere Frau an, kann es zur Tod- oder Frühgeburt oder zu schweren Fehlbildungen des Fetus kommen. Die Kinder kommen dann beispielsweise mit einem unterentwickelten Gehirn auf die Welt (Mikrozephalie), haben Fehlbildungen an Augen und Gelenken oder hören schlecht.
Komplikationen
In sehr seltenen Fällen geht die Infektion mit neurologischen Komplikationen einher. Diese zeigen sich durch aufsteigende Lähmungen (sog. Guillain-Barré-Syndrom).
Diagnosesicherung
Die Symptome bei einer Zika-Virus-Erkrankung sind sehr unspezifisch. Betroffene müssen Ihrer Ärzt*in im Vorgespräch also unbedingt mitteilen, dass sie sich im Ausland aufgehalten haben. Weil auch andere Reisekrankheiten ganz ähnliche Symptome verursachen, ist die Labordiagnostik für eine Diagnose nötig.
Virusnachweis. Das Zika-Virus wird am sichersten in einer Blut-, Urin- oder Speichelprobe nachgewiesen. Der Nachweis ist ab dem 3. Tag nach Beginn der Symptome möglich.
Antikörpernachweis. Steckt sich eine Person mit dem Zika-Virus an, bildet sein Immunsystem Antikörper, also Abwehrstoffe gegen den Erreger. Diese Antikörper lassen sich dann im Blut nachweisen. Ein solcher Test ist aber nicht so sicher wie der direkte Virusnachweis. Viele Antikörper anderer, verwandter Viren sind Antikörpern gegen das Zika-Virus so ähnlich, dass der Test sie verwechseln kann. Dann ist das Testergebnis falsch positiv. Hat das Immunsystem (noch) keine Antikörper gebildet, ist das Ergebnis negativ, also ebenfalls nicht zuverlässig.
Meldepflicht. Seit Januar 2016 gilt für die Zika-Virus-Infektion Meldepflicht. Bei einer nachgewiesenen Infektion meldet das Labor die Erkrankung an das Gesundheitsamt.
Behandlung
Es gibt keine spezielle Therapie gegen das Zika-Virus. Sind die Beschwerden ausgeprägt, lassen sich aber die Symptome behandeln. In Frage kommen z. B. fiebersenkende Mittel wie Paracetamol, in schweren Fällen Infusionen. Eine Behandlung im Krankenhaus ist nur in Ausnahmefällen notwendig, z. B. wenn neurologische Symptome hinzukommen. Bei Schwangeren überwacht die Frauenärzt*in das Wachstum und die Entwicklung des Fetus mit regelmäßigen Ultraschallkontrollen und überweist die Patientin bei Auffälligkeiten an eine Spezialist*in für Infektionskrankheiten.
Es gibt keine Impfung gegen die Zika-Virus-Infektion, daher sind andere vorbeugende Maßnahmen wie Mückenschutz die wichtigste Vorsorge.
Ihr Apotheker empfiehlt
Was Sie selbst tun können
Infektionsprophylaxe. Zika-Viren werden vor allem durch Mücken übertragen. Um sich vor einer Ansteckung zu schützen, ist ein guter Schutz vor Mückenstichen also entscheidend, insbesondere durch
die Verwendung von Insektenvertreibungsmitteln (Repellents) und Insektiziden. Solche Repellents lassen sich direkt auf die Haut auftragen, aber auch auf Textilien. So verhindert man, dass die Mücken durch dünne Kleidung hindurch stechen. das Tragen heller und hautbedeckender Kleidung. Die meisten Insekten fühlen sich durch dunkle Farben stärker angezogen. Die Kleidung sollte bestenfalls aus so dickem Stoff sein, dass die Mücken nicht durch die Kleidung durchstechen können. das Aufsuchen mückensicherer Räume, wenn die Mücken am aktivsten sind, also in den Abendstunden und früh morgens. mückensicheres Schlafen unter Moskitonetzen. Wichtig ist, dass die Maschenweite eng genug ist, um die tropischen Mücken fernzuhalten. In vielen Fällen hat es sich bewährt, sein eigenes Moskitonetz auf Reisen mitzunehmen.
Verhütung. Das Zika-Virus kann auch noch 2-3 Monate nach der Infektion sexuell übertragen werden. Reiserückkehrer*innen sollten deshalb 3 Monate lang mit einem Kondom verhüten, um ihre Partner*in nicht anzustecken. Besonders gilt das natürlich, wenn die Partnerin schwanger ist. Möchten Paare mit Kinderwunsch den empfohlenen Sicherheitszeitraum nicht abwarten, besteht die Möglichkeit, ab dem 28. Tag nach der Reiserrückkehr einen Antikörpertest durchzuführen und somit eine Infektion weitgehend auszuschließen
Schwangerschaft. Schwangeren wird von Reisen in Zika-Gebiete generell abgeraten.
Tipps für sicheren Grillspaß: Heißes Sommervergnügen
Quelle: apotheken.de | 07.09.2023 | mauritius images / Caia Image / Tom Merton
 Von Verbrennungen bis zu Magen-Darm-Infektionen: Das allseits beliebte Grillen hält eine ganze Menge Gefahren bereit. Hier gibt es Tipps, wie man sich davor schützt.
Von Verbrennungen bis zu Magen-Darm-Infektionen: Das allseits beliebte Grillen hält eine ganze Menge Gefahren bereit. Hier gibt es Tipps, wie man sich davor schützt. 100 Millionen Grillfeuer jährlich in Deutschland
Die Deutschen sind wahre Grillmeister*innen: Ein Viertel von ihnen genießt die Speisen vom Rost mindestens ein Mal pro Woche. Bei etwa 100 Millionen Grillfeuern pro Jahr ereignen sich bis zu 5000 Unfälle, rechnen Fachgesellschaften vor. Dabei tragen etwa 500 Menschen schwere Folgen davon. Um Unfälle zu verhüten, raten Plastische Chirurg*innen zu folgendem Vorgehen:
Den Grill auf eine stabile, feuerfeste Unterlage und in den Windschatten stellen. In der Nähe darf sich nichts Brennbares befinden. Zum Anzünden Würfel auf Petroleumbasis oder Holzwolle verwenden – sie gelten als am sichersten. Wer stattdessen Brennspiritus, Benzin oder gelartige Grillpasten nimmt, riskiert gefährliche Verpuffungen und Rückzündungen. Gasgrillgeräte regelmäßig auf die Dichte ihrer Schläuche, Flaschen und Ventile prüfen. Grillschalen verwenden, damit kein Fett auf heiße Kohlen tropft und Stichflammen auslöst. Sich vor Funkenflug mit Grillhandschuhen und Grillschürze schützen und eine geeignete Grillzange verwenden. Immer einen Eimer Sand, einen Feuerlöscher oder eine Löschdecke bereithalten. Wasser ist ungeeignet für Fettbrände, es droht eine Fettexplosion.
Keine Hausmittel auf Brandwunden!
Ist es trotz aller Vorsicht zu Verbrennungen gekommen, hängt das weitere Vorgehen von deren Ausmaß ab. Sind nur bis zu 10% der Körperoberfläche verbrannt, soll die Stelle 10 bis 15 Minuten mit Leistungswasser gekühlt werden – Hausmittel wie Puder, Mehl, Öle oder Salben sind verboten. Danach ist eine Ärzt*in aufzusuchen. Sind größere Flächen verbrannt oder Gesicht oder Gelenke betroffen, muss unverzüglich der Rettungsdienst alarmiert werden!
Magen-Darm-Infekt und Hepatitis
Doch beim Grillen drohen nicht nur Verbrennungen. Auch Magen-Darm-Infektionen werden durch diese Art der Zubereitung begünstigt. Typischer Überträger von Keimen wie z.B. Campylobacter ist nicht ausreichend gegartes Geflügelfleisch. Um die Gefahr zu senken, sollte das Fleisch direkt aus dem Kühlschrank auf den Rost gelegt und ausreichend heiß gegrillt werden.
Ausreichend heiß bedeutet mindestens 70°C und gilt genauso für Fisch und Meeresfrüchte. Schweinefleisch sollte bei dieser Temperatur etwa 20 Minuten bruzzeln. Wird es nicht heiß genug gegrillt, droht eine Infektion mit dem Hepatitis-E-Virus und damit eine Leberentzündung.
Für besonders eifrige Grillende gibt´s noch einen Extra-Tipp: Auch wenn es einen professionellen Eindruck macht – Grillgut sollte nicht so oft gewendet werden. Denn dabei verliert es an Hitze.
Quelle: medscape
Juckreiz dank See und Weiher: Gestörter Badespaß
Quelle: apotheken.de | 27.06.2023 | Robert Kneschke/Shutterstock.com
 Im Sommer locken nicht nur Nord- und Ostsee, sondern auch viele Seen, Weiher und Flüsse zum Baden. Doch nicht immer ist der Badespaß ungetrübt. Gerade in Naturgewässern kann man in unangenehmen Kontakt mit Zerkarien, Bakterien und anderen Erregern kommen.
Im Sommer locken nicht nur Nord- und Ostsee, sondern auch viele Seen, Weiher und Flüsse zum Baden. Doch nicht immer ist der Badespaß ungetrübt. Gerade in Naturgewässern kann man in unangenehmen Kontakt mit Zerkarien, Bakterien und anderen Erregern kommen. Der Mensch als Fehlwirt
Zerkarien sind die Larven der Saugwürmer und gehören zu den häufigsten Spaßverderbern beim Badevergnügen in Naturgewässern. Sie gelangen durch Wasserschnecken ins Wasser und befallen dort eigentlich Enten und andere Wasservögel, um sich zu Würmern zu entwickeln. Manchmal dringen die Larven aber auch in die menschliche Haut ein. Dort sterben sie ab, was zunächst zu einem leichten Hautjucken, später zu starkem Juckreiz führt. Es entwickeln sich Papeln, die sich entzünden. Etwa drei Tage dauert der Spuk, bis die Badedermatitis innerhalb von zehn bis 20 Tagen wieder komplett abheilt.
Antihistaminika und vorbeugen
Gegen den Juckreiz helfen antihistaminhaltige Gele oder Salben aus der Apotheke. Auch niedrig dosierte Kortisonsalben können eingesetzt werden. Bei sehr starken Beschwerden sind manchmal auch Antihistaminika als Tabletten nötig. Wichtig: Nicht an den Papeln kratzen, um eine zusätzliche bakterielle Infektion zu vermeiden. Damit es gar nicht erst zu einer Badedermatitis kommt helfen folgende Tipps:
Flachwasser und dicht bewachsene Uferzonen meiden, da hier Wasserschnecken leben. Am besten in strömendem Wasser schwimmen.Nicht an Badestellen mit vielen Wasservögeln ins Wasser gehen.Lieber abends als morgens baden, da morgens die Zerkariendichte im Wasser am höchsten ist.Nach dem Schwimmen sofort Badebekleidung wechseln und die Haut gründlich abrubbeln.Wasserabweisende Sonnencreme benutzen, sie soll den Zerkarien das Eindringen in die Haut erschweren.
Krank durch Darmbakterien oder Algenblüte
Nicht nur Larven, auch pathogene Bakterien tummeln sich in manchen Gewässern. So drohen Infektionen mit krankmachenden Darmbakterien, wenn natürliche Gewässer mit Fäkalien verunreinigt sind. Normalerweise werden Badegewässer regelmäßig auf Darmbakterien wie Escherichia coli geprüft und bei zu hoher Keimzahl das Gewässer für das Baden gesperrt. Gerade nach Starkregen wird aber manchmal auch in sonst saubere Gewässer fäkale Verunreinigungen und Krankheitserreger aus Kläranlagen eingeschwemmt.
Im Gegensatz zu Darmbakterien sind Cyanobakterien im Wasser sehr gut erkennbar. Steigen die Temperaturen, vermehren sich diese Keime in nährstoffreichem Wasser massenhaft und bilden oft blaugrüne Teppiche. Eine solche Algenblüte kommt sowohl im Süßwasser als auch in der Ostsee vor. Dabei sind die schlierig-schmierigen Algenbeläge nicht nur unangenehm, sondern auch gefährlich. Denn die Cyanobakterien bilden Giftstoffe, die bei direktem Kontakt Haut und Schleimhäute reizen. Die Folge sind Bindehautentzündungen und Ohrenschmerzen. Wird das verseuchte Wasser verschluckt, drohen Übelkeit, Durchfall und allergische Reaktionen. Badestellen mit blaugrünen Schlieren und Algenbelag sollte man also besser meiden.
Vorsicht bei offenen Wunden
Viel seltener, aber umso gefährlicher sind Vibrionen. Bei Wassertemperaturen über 20° C vermehrt sich das im Salz- und Brackwasser der Nord- und Ostsee lebende Bakterium Vibrio vulnificus. Infektionsgefahr droht vor allem bei offenen Wunden. Wer offene oder schlecht heilende Wunde hat, sollte deshalb sommerwarmes Meerwasser lieber meiden.
Quelle: ptaheute
COVID-19 (Coronavirus-Erkrankung)
Quelle: apotheken.de | 16.03.2020 | Westend61/imago-images.de
 2
2COVID-19 (Coronavirus Disease 2019, Coronavirus-Erkrankung 2019): Akute infektiöse Lungenerkrankung, ausgelöst durch den Ende 2019 erstmalig in China nachgewiesenen neuen Coronavirus-Typ SARS-CoV-2. COVID-19 hat sich seitdem weltweit ausgebreitet.
Die Symptome sind sehr vielfältig. Bei schwereren Verläufen entwickelt sich eine Lungenentzündung. Von diesen sind vor allem Menschen über 60 Jahre betroffen sowie Patient*innen mit bestimmten chronischen Erkrankungen. Die Sterblichkeit beträgt je nach Virusvariante zwischen 0,1 % bis zu 2 %. Die Behandlungsmöglichkeiten umfassen bei leichten Erkrankungsverläufen Allgemeinmaßnahmen wie Schmerzmittel, bei Risikogruppen und schwereren Verläufen auch Medikamente wie Paxlovid. Bei schwerer Erkrankung ist die Sicherung der Sauerstoffversorgung über Beatmung und eine intensivmedizinische Behandlung erforderlich.
Impfstoffe verhindern eine Ansteckung oder mildern den Verlauf der Erkrankung ab.
Symptome und Leitbeschwerden
Trockener HustenHalsschmerzen Kurzatmigkeit Gliederschmerzen, Kopfschmerzen, Schnupfen Fieber Verlust des Geruchs- und Geschmackssinns seltener Bauchschmerzen, Durchfall (bei Kindern häufiger).
Wann in die Arztpraxis
Am gleichen Tag bei
hohem Fieber starkem Krankheitsgefühl Atemnot.
Die Erkrankung
Erreger
Das neue Coronavirus Typ SARS-CoV-2 gehört zur Gruppe der Coronaviren, die Mitte der 60er-Jahre entdeckt wurden und sowohl Menschen als auch Säugetiere und Vögel infizieren. SARS-CoV-2 wurde 2019 entdeckt. Wie und über welchen Zwischenwirt die Viren den Sprung vom Tier zum Menschen geschafft haben, ist noch unklar. Am wahrscheinlichsten ist dabei der Verzehr infizierter Wildtiere, wie sie traditionell noch häufig auf chinesischen Großmärkten angeboten werden. Als Ursprungswirte in Verdacht stehen vor allem Fledermäuse, als Zwischenwirt Marderhunde.
Ihren Namen verdanken die Viren ihrem kronen- oder kranzähnlichen Aussehen unter dem Elektronenmikroskop. Neben SARS-CoV-2 gehören zur gleichen Gruppe Coronaviren das SARS-CoV (Erreger des erstmalig 2002 in Südostasien aufgetretenen Schweren Akuten Respiratorischen Syndroms, SARS) und MERS-CoV (löste erstmalig 2012 auf der arabischen Halbinsel das Middle East Respiratory Syndrome MERS aus).
SARS-CoV-2 hat sich deutlich schneller ausgebreitet als sein Verwandter SARS-CoV. Verantwortlich dafür ist das Spike-Protein in der Virushülle. Es unterscheidet sich genetisch von den Spike-Proteinen anderer Coronaviren und führt offenbar zu einer zehnmal stärkeren Bindung an die Oberfläche seiner Wirtszelle. Außerdem sind die mit dem neuen SARS-CoV-2-Infizierten im Gegensatz zu Patient*innen mit dem SARS-CoV häufig schon vor Ausbruch der Beschwerden ansteckend, was die Verbreitung des Virus zusätzlich erleichtert.
Varianten:
Neben der ursprünglich entstandenen Variante, die als "Wildtyp" bezeichnet wird, haben sich weitere Varianten des Virus entwickelt und verbreitet. Bei diesen Varianten hat sich z. B. das Spike-Protein verändert, wodurch das Virus noch besser an menschliche Zellen binden kann. Die aktuell in Deutschland vorherrschende Omikron-Variante umgeht teilweise den Impfschutz und ist deutlich ansteckender als der Wildtyp. Schwere Infektionen sind aber weniger häufig als bei der 2021 verbreiteten Delta-Variante.
Krankheitsentstehung und Übertragung
Aktuell wird das Virus nur von Mensch zu Mensch übertragen, Fälle der Übertragung durch Haustiere oder andere Tiere sind in Europa nicht bekannt. Die Ansteckung erfolgt hauptsächlich durch Tröpfcheninfektion, z. B. beim Sprechen, Atmen, Husten oder Niesen oder wenn Sekretspuren über die Hände in Nase, Mund oder Auge geraten
Klinik und Verlauf
Nach einer Infektion mit dem Virus dauert es zumeist 2 bis 14 Tage, bis die Erkrankung ausbricht (in wenigen Fällen sind längere Inkubationszeiten bis 21 Tage dokumentiert). Schon in der Inkubationszeit ist die Infizierte ansteckend, d. h. sie verteilt ihre infizierten Sekrete auch ohne auffälliges Husten oder Niesen. Gelangt SARS-CoV-2 in den Körper, befällt es vor allem Atemwege und Lunge, aber auch den Magen-Darm-Trakt und die Leber.
Milde Verläufe. Die Erkrankung selbst verläuft meist ähnlich wie ein grippaler Infekt und dauert durchschnittlich 2 Wochen, dominierende Beschwerden sind: trockener Husten (40 %), Schnupfen (29 %), Fieber (27 %) sowie Störung des Geruchs- und Geschmackssinns (22 %, bei der Omikron-Variante selten). Häufig treten auch Gliederschmerzen, Kopf- und Halsschmerzen, Abgeschlagenheit und Kurzatmigkeit auf. Seltener gesellen sich Bauchschmerzen oder Durchfall dazu (bei Kindern häufiger).
Bei einigen Infizierten, darunter vielen Kindern, sind die Beschwerden so gering, dass sie kaum als Erkrankung wahrgenommen werden – ansteckend sind diese Menschen aber trotzdem.
Die Unterscheidung zur Grippe (Influenza) ist klinisch nicht sicher zu treffen – Ein Hinweis ist aber der Geruchs- und Geschmacksverlust, der für COVID-19 typisch ist, bei der Grippe hingegen kaum auftritt. Auch Kurzatmigkeit ist Typisch für COVID-19.
Schwere Verläufe. Schwere Verläufe treten am häufigsten bei Patient*innen mit Risikofaktoren auf. Risikofaktoren sind:
Hohes Alter ab 60 Jahre (größter Risikofaktor, Risiko steigt mit dem Alter) Vorerkrankungen von Herz (z. B. koronare Herzerkrankung) und Lunge (z. B. Asthma, chronische Bronchitis) Rauchen Adipositas (BMI > 30) Diabetes mellitus, Krebserkrankung, Immunschwäche, auch durch Einnahme von die Immunabwehr schwächenden Medikamenten wie Kortison.
Bei schweren Verläufen entwickelt sich im Verlauf der Erkrankung eine interstitielle Lungenentzündung mit Luftnot und schweren Atmungsstörungen (ARDS), die eine maschinelle Beatmung erforderlich machen. Durch eine Entzündung der Gefäßwände (Endotheliitis) werden Thrombosen begünstigt, was sich in Beinvenenthrombosen oder Schlaganfällen äußern kann. Weitere Komplikationen sind Herzrhythmusstörungen, Myokarditis, Herzmuskelschädigung mit Pumpschwäche und das akute Nierenversagen. Bei einer hinzutretenden bakteriellen Infektion drohen zudem Sepsis und Schock.
Die Dauer der schweren Verläufe beträgt meist 3–6 Wochen.
Etwa 0,1-2 % der Infizierten sterben, abhängig auch von der Qualität der intensivmedizinischen Versorgung – bei über 80-Jährigen beträgt die Sterberate jedoch bis zu 10 %.
Leichte Erkrankungen werden symptomatisch behandelt, etwa mit fiebersenkenden Mitteln und Schmerzmitteln. Bei schweren Verläufen stehen Medikamente zur Verfügung, die den Verlauf abmildern können.
Diagnosesicherung
Virusnachweis. Gesichert wird die Diagnose mit einem Rachenabstrich. Dabei entnimmt die Ärzt*in mit einem langstieligen Tupfer Material von der Schleimhaut im Rachen, steckt den Tupfer in das dazugehörige Röhrchen und schickt dieses in ein virologisches Speziallabor. Dort wird die Probe dann mithilfe der Polymerase-Ketten-Reaktion (PCR) untersucht und das Virus, wenn vorhanden, nachgewiesen.
Durch Antigen-Tests (Schnelltest) werden virale Proteine nachgewiesen. Dazu wird mit einem Rachenabstrich Material gewonnen, alternative Tests nutzen Speichel als Material. Das Ergebnis steht innerhalb von 15 Minuten zur Verfügung und liefert eine Aussage darüber, ob man am Tag des Schnelltests ansteckend ist. Ein Schnelltest ersetzt nicht den PCR-Test.
Röntgen und klinische Untersuchung. Neben der viralen Diagnostik erfolgt eine klinische Untersuchung der Patient*in, auch um das Ausmaß der Infektion und eventuelle Komplikationen festzustellen. Eine Lungenbeteiligung weist die Ärzt*in durch Thorax-Röntgenaufnahmen oder mithilfe der Computertomografie nach. Bei Atemstörungen wird zudem der Sauerstoffgehalt im Blut gemessen, z. B. mit einem Pulsoxymeter.
Weitere Labordiagnostik. Blutwerte dienen vor allem dazu, Komplikationen aufzudecken und die Entwicklung der Erkrankung zu kontrollieren. Typisch für die Virusinfektion ist z. B. eine verminderte Anzahl an Lymphozyten (Lymphozytopenie). Der Anstieg von CRP oder Prokalzitonin im Blut zeigt dagegen eine bakterielle Superinfektion, also eine zusätzliche Infektion der Lunge mit bakteriellen Erregern, die durch die virusbedingte Schädigung begünstigt ist. Bei einem Verdacht auf eine bakterielle Infektion entnimmt die Ärzt*in unverzüglich Blutkulturen, um den Erreger nachzuweisen und das passende Antibiotikum auszuwählen. Andere Laborwerte dienen der Beurteilung des Verlaufs, z. B. LDH und D-Dimere, deren Erhöhung auf eine ungünstige Prognose hinweisen.
Differenzialdiagnosen. Die wichtigste Differenzialdiagnose bei Husten und Fieber ist die Grippe (Influenza), aber auch Erkältungen. Bei schweren Verläufen sind andere Formen der Lungenentzündung auszuschließen.
Meldepflicht. Die Ärzt*innen sind verpflichtet, sowohl den Verdacht auf COVID-19 als auch jeden Krankheits- oder Todesfall im Zusammenhang mit dem Virus zu melden. Die Meldung muss inklusive Namen und Kontaktdaten der betreffenden Personen innerhalb von 24 Stunden erfolgen.
Behandlung
Milde Verläufe
Je nach Leidensdruck werden die auftretenden Beschwerden mit fiebersenkenden Medikamenten, Schmerzmitteln und Wirkstoffen behandelt, die Husten, Halsschmerzen und/oder Schnupfen lindern. Außerdem muss auf eine ausreichende Flüssigkeitszufuhr geachtet werden. Bei milden Verläufen können die Patient*innen in der Regel zu Hause versorgt werden. (Tipps zur Vermeidung der Ansteckung von Angehörigen siehe unten).
Frühzeitige Therapie bei Risikofaktoren
Wenn Risikofaktoren für einen schweren Verlauf vorliegen, stehen verschiedene Medikamente zur Verfügung, um den Verlauf abzumildern. Weil es sich um starke Medikamente handelt, wägt die Ärzt*in den Einsatz eines solchen Medikaments individuell ab. Eingesetzt werden etwa die Medikamente Molnupiravir und Nirmatrelvir/Ritonavir (Paxlovid), die das Wachstum des Virus hemmen (Virostatika). Sie sind als Tablette verfügbar. Andere Wirkstoffe wie Tocilizumab und Remdesivir, müssen als Infusion verabreicht werden.
Schwere Verläufe
Schwere Verläufe oder Patient*innen mit den genannten Risikofaktoren (siehe oben) werden stationär aufgenommen. Für sie gelten in der Klinik Isolations-Regeln. Je nach Ausprägung der Beschwerden ist dabei eine intensivmedizinische Überwachung und Behandlung erforderlich.
Medikamentöse Therapie. Bei sehr schwerem Erkrankungsverlauf versucht man, die überschießende Immunreaktion zu vermindern. Die Patient*innen erhalten dann Dexamethason und unter Umständen die antiviral wirkenden Medikamente Baricitinib oder Tocilizumab eingesetzt. Der gerinnunghemmende Wirkstoff Heparin soll die Bildung von Thrombosen zu verhindern. Komplikationen behandeln die Ärzt*innen mit den jeweils erforderlichen Medikamenten, z. B. mit Antibiotika bei bakterieller Superinfektion.
Beatmung. Sinkt der Sauerstoffgehalt im Blut auf unter 90 %, muss die Patient*in Sauerstoff erhalten. Dies geschieht entweder mithilfe einer Maske oder einer Nasenbrille, bei der die Luft durch zwei kleine Schläuche aus Kunststoff oder Silikon in die Nasenlöcher geleitet wird. Maske bzw. Nasenbrille sind mit einer Sauerstoffflasche oder einem Beatmungsgerät verbunden. Bei schwerem Sauerstoffmangel erfolgt die maschinelle Beatmung über einen Beatmungsschlauch, den die Ärzt*in bei einer Intubation in die Bronchien einlegt. Führt die invasive maschinelle Beatmung nicht zu ausreichenden Sauerstoffwerten im Blut, ist eine Extrakorporale Membranoxygenierung (ECMO) zu erwägen, bei der ein externes Gerät die Funktion der ausgefallenen Lunge übernimmt (ähnlich wie eine Dialyse bei Ausfall der Nierenfunktion).
Prophylaxe
Impfung. Mehrere Impfstoffe stehen zur Verfügung, um der Erkrankung vorzubeugen. In Deutschland sind fünf wirksame und sichere Impfstoffe zugelassen, darunter mRNA-Impfstoffe, Vektorimpfstoffe und ein proteinbasierter Impfstoff.
Prognose
Die Schwere des Krankheitsverlaufs hängt stark vom Alter der Patient*in ab. Kleinkinder sind meist nur schwach oder überhaupt nicht symptomatisch. Bei über 80-Jährigen ist die Sterblichkeit hoch. Stark gefährdet sind auch über 60-jährige Männer mit einem Risikofaktor. Bei schwerem Verlauf kann die Genesung viele Wochen dauern.
Die Mehrzahl der unter 60-Jährigen erkrankt leicht oder mittelschwer. Bei leichtem Verlauf klingen die Symptome meist innerhalb von zwei Wochen ab.
Ihre Apotheke empfiehlt
Vorbeugung
Um insbesondere im Winter eine Ansteckung zu verhindern und die Ausbreitung des Virus einzudämmen, gibt es eine Reihe von Maßnahmen, die auch zur Vorbeugung von Grippe und Erkältungskrankheiten sinnvoll sind:
Husten- und Nies-Etikette. Husten und niesen Sie nur in Papiertaschentücher, wenn Sie keines zur Hand haben in die Ellenbeuge. Keimfreie Begrüßung. Verzichten Sie bei der Begrüßung anderer Menschen auf Händeschütteln und Umarmungen. Händehygiene. Waschen Sie sich häufig und ausreichend die Hände, seifen Sie sich dabei mindestens 20 Sekunden lang ein. Hände aus dem Gesicht. Versuchen Sie, sich möglichst wenig im Gesicht zu berühren, um sich nicht mit eventuell an die Hände geratenen Viren zu infizieren.Menschenmengen meiden. Wenn Sie krank sind hilft eine Einschränkung Ihrer Kontakte, damit sich weniger Mensche anstecken können. Impfungen nutzen. Schützen Sie sich und andere, indem Sie sich gegen Sars-CoV-2 impfen lassen. Schnelltests wahrnehmen. Machen Sie vor einem Treffen mit Risikogruppen oder Schwangeren einen Schnelltest, wenn Sie krank sind. Ein Schnelltest gibt Ihnen einen Hinweis, ob Sie an dem Testtag ansteckend sind.
Weiterführende Informationen
Vertiefende Informationen zu COVID-19 finden sich auf der Website des Robert Koch-Instituts und auf der Website der WHO mit Zahlen zu COVID-19Telefonnummern zu Hotlines sowie Informationen zu Corona-Infektionen bietet das Bundesgesundheitsministerium
Wann Herpes gefährlich wird : Vor allem für Neugeborene
Quelle: apotheken.de | 21.06.2023 | mauritius images / Tatyana Aksenova / Alamy / Alamy Stock Photos
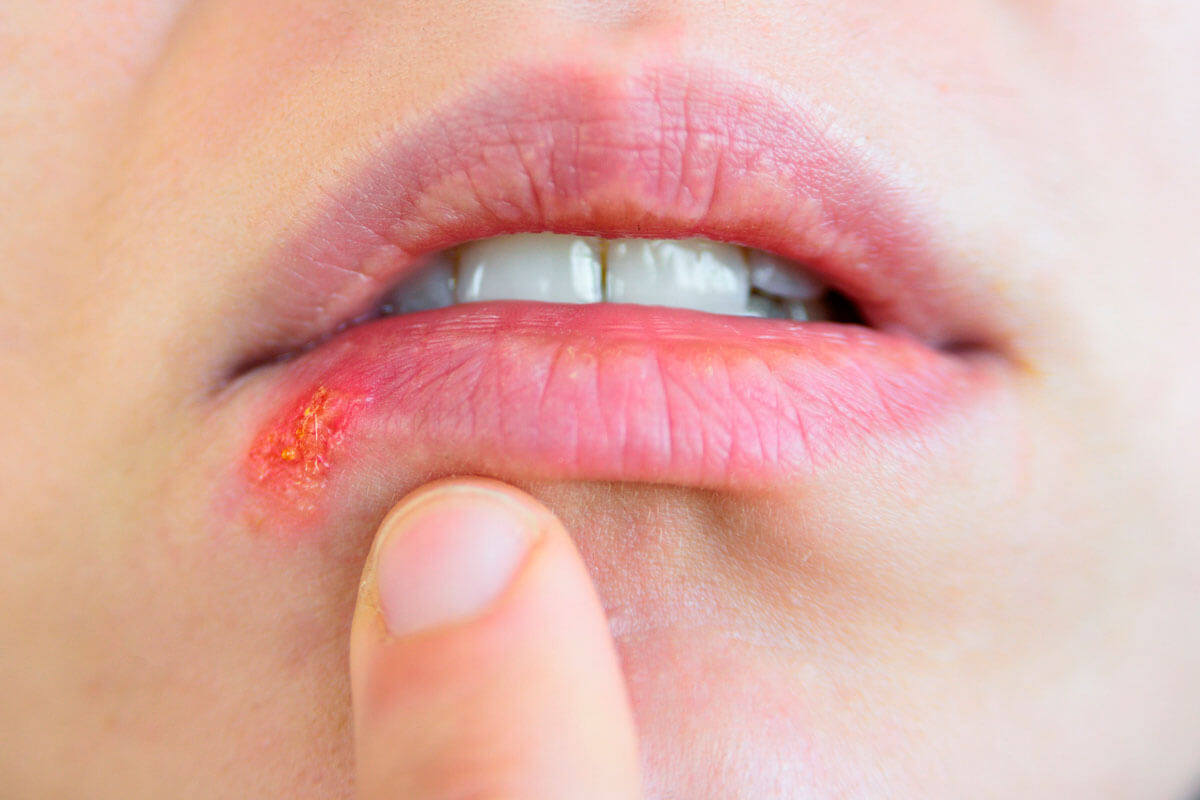 Herpes-simplex-Infektionen laufen meist glimpflich ab. In den meisten Fällen kommt es nur zu juckenden, nässenden Lippenbläschen, die vor allem ein kosmetisches Problem sind. Doch für Neugeborene können die Viren sehr gefährlich werden.
Herpes-simplex-Infektionen laufen meist glimpflich ab. In den meisten Fällen kommt es nur zu juckenden, nässenden Lippenbläschen, die vor allem ein kosmetisches Problem sind. Doch für Neugeborene können die Viren sehr gefährlich werden. Einmal infiziert, immer infiziert
Wer sich einmal mit Herpes simplex infiziert hat, trägt das Virus sein Leben lang in sich. Denn einige Viren entkommen der körpereigenen Immunantwort und lassen sich in Nervenzellen nieder. Dort hält sie das Immunsystem in Schach. Sind die Abwehrkräfte durch Stress, Sonne oder eine akute Infektion vorübergehend geschwächt, wird das Virus reaktiviert und wandert zurück in die Hautzellen – am häufigsten im Bereich der Lippen.
Dort blüht dann der Lippenherpes auf. Der ist lästig, und leider auch hoch ansteckend. Denn in den Bläschen sind massenweise Viren, die durch Küssen oder nach dem Anfassen über die Finger auf andere übertragen werden können.
Neugeborene zweifach bedroht
Ganz besonders bedroht von Herpes-simplex-Viren sind Säuglinge. Sie infizieren sich über zwei Ansteckungswege: Bei einem Lippenherpes werden die Viren z.B. durch Küssen, Schmusen und Berühren übertragen. Leidet die Mutter an Herpes simplex Typ 2, dem Genitalherpes, kann das Virus unter der Geburt in den kindlichen Organismus gelangen.
Egal welcher Infektionsweg – Herpesinfektionen sind eine ernsthafte Gefahr für das Neugeborene. Das liegt daran, dass sein Immunsystem noch nicht ausreichend entwickelt ist und sich die Viren ungehindert im Körper ausbreiten können. Am gefährlichsten ist die Infektion in den ersten sechs Lebenswochen des Babys.
Zum Glück lässt sich einer Herpes-Infektion vorbeugen. Bei Genitalherpes raten die Ärzt*innen zum Kaiserschnitt, damit das Kind nicht mit den ansteckenden Bläschen im Vaginalbereich in Kontakt kommt. Nach der Geburt wird das Neugeborene im Krankenhaus überwacht und bei Zeichen einer Infektion antiviral behandelt.
Bei Lippenherpes Baby schützen
Leidet die Mutter unter einem frischen Lippenherpes, kann sie ihr Baby folgendermaßen schützen:
Lippenherpes frühzeitig wirksam behandeln, z.B. mit Aciclovir-Creme oder Spezialpflastern. Beim Umgang mit dem Kind Mundschutz tragen. Das Neugeborene nicht küssen.Herpesbläschen nicht mit den Händen berühren. Vor Kontakt mit dem Kind Hände desinfizieren. Zeigt die Brust keine Herpesbläschen, ist Stillen erlaubt.
Quelle: ptaheute
Vitamin D senkt Krebssterberate: Nicht nur Knochenschutz
Quelle: apotheken.de | 21.07.2022 | FotoHelin/shutterstock.com
 Vitamin D schützt nicht nur vor Osteoporose. Es verhindert auch Krebstodesfälle. Wieviele das bei einer Anreicherung von Lebensmitteln mit Vitamin D wären, hat das Deutsche Krebsforschungszentrum vorgerechnet.
Vitamin D schützt nicht nur vor Osteoporose. Es verhindert auch Krebstodesfälle. Wieviele das bei einer Anreicherung von Lebensmitteln mit Vitamin D wären, hat das Deutsche Krebsforschungszentrum vorgerechnet. Krebssterberate um 13% gesenkt
Große Studien konnten zeigen, dass die Einnahme von Vitamin-D-Präparaten die Sterberaten an Krebs um etwa 13 % senkt. Der Effekt zeigt sich zum Beispiel in Ländern, die ihre Lebensmittel mit Vitamin D anreichern. Anhand der Daten von 34 europäischen Ländern haben Wissenschaftler*innen vom Deutschen Krebsforschungszentrum DKFZ nun errechnet, wie sich eine generelle Anreicherung von Lebensmitteln mit Vitamin D auswirkt.
Die Forscher*innen kamen zu dem Ergebnis: In den Ländern, in denen dies erlaubt ist, werden pro Jahr 27.000 Krebstodesfälle vermieden. Würden alle 34 Länder Lebensmittel mit ausreichend Vitamin D versehen, ließen sich pro Jahr sogar 130.000 krebsbedingte Todesfälle verhindern, rechnen die Wissenschaftler*innen vom DKFZ vor.
Anreicherung in Deutschland nur mit Ausnahmegenehmigung
Nach EU-Recht ist die Zugabe von Vitamin D zu Lebensmitteln (z. B. Joghurt oder Streichfett) seit 2006 erlaubt. In Deutschland findet man nur relativ wenige angereicherte Produkte in den Regalen der Supermärkte. Das liegt daran, dass die D-Anreicherung hier grundsätzlich verboten ist – es sei denn, die Produkte haben eine Ausnahmegenehmigung (oder der Hersteller setzt sich darüber aufgrund des EU-Rechts hinweg).
Um die Vorteile einer ausreichenden Vitamin-D-Versorgung zu genießen, braucht es zum Glück keine angereicherten Lebensmittel. Ein großer Teil des Vitamin D wird durch Einfluss von Sonnenlicht in der Haut gebildet. Dafür genügt es, Hände, Arme und Gesicht zwei bis dreimal die Woche für etwa zwölf Minuten ungeschützt der Sonne auszusetzen. 10 bis 20% der nötigen Menge wird bei normaler Mischkost über die Nahrung aufgenommen (Eier, Speisepilze, Innereien, fetter Seefisch).
Beim Mangel helfen Supplemente
Im Winter hingegen gelingt es vielen Menschen nicht, ihren Vitamin-D-Bedarf zu decken. Auch alte Menschen und Personen, die selten im Freien sind oder sich einseitig ernähren, haben häufig einen Vitamin-D-Mangel. In diesem Fall helfen Nahrungsergänzungsmittel. Präparate mit Tagesdosen zwischen 10 bis 25 Mikrogramm sind apothekenpflichtig, solche mit einer Tagesdosis sogar verschreibungspflichtig. Wieviel man Vitamin D man einnehmen sollte, bespricht man aber sowieso am besten mit der Hausärzt*in. Denn Überdosierungen sind gefährlich, sie können zu Herzrhythmusstörungen oder Nierensteinen führen.
Quellen: DKFZ, RKI,SWR
