Nitrospray richtig anwenden: Bei Brustenge und Herzschmerzen
Quelle: apotheken.de | 01.07.2024 | mauritius images/BSIP/B.Boissonnet
 Wer unter Angina-pectoris-Anfällen leidet, hat meist ein Notfallmedikament als Spray oder Kapsel dabei. Das darin enthaltene Nitrat hilft schnell gegen Brustenge und Herzschmerz. Voraussetzung ist allerdings, dass man es richtig anwendet.
Wer unter Angina-pectoris-Anfällen leidet, hat meist ein Notfallmedikament als Spray oder Kapsel dabei. Das darin enthaltene Nitrat hilft schnell gegen Brustenge und Herzschmerz. Voraussetzung ist allerdings, dass man es richtig anwendet. Brustenge durch verengte Gefäße
Auslöser von Angina-pectoris-Anfällen sind Durchblutungsstörungen des Herzens. Die beruhen meist auf einer koronaren Herzkrankheit, d.h. auf einer „Verkalkung“ der Herzkranzgefäße. Muss das Herz aufgrund von körperlicher oder psychischer Anstrengung mehr arbeiten, transportieren die verengten Gefäße nicht mehr ausreichend Sauerstoff in die Herzmuskelzellen. Es kommt zu schmerzhaften Durchblutungsstörungen, den Angina-pectoris-Anfällen.
Nitrate sorgen dafür, dass sich die Gefäße weiten. Dadurch wird die Durchblutung verbessert und das Herz entlastet. Glyceroltrinitrat, ein Abkömmling der Nitrate, wirkt innerhalb von Sekunden bis Minuten und wird daher als Notfallmedikament gegen Angina pectoris eingesetzt. Es kommt in zwei Darreichungsformen zum Einsatz: als Spray und als Kapseln zum Zerbeißen.
Nitrospray nicht in die Hosentasche
Folgende Anwendungshinweise sind beim Nitrospray zu beachten:
Immer im Sitzen verwenden. Der Wirkstoff kann den Blutdruck senken und dadurch zu Benommenheit führen. Kappe von der Flasche abziehen und diese senkrecht mit dem Sprühkopf nach oben halten. Öffnung des Sprühkopfs nah an den Mund halten, Zunge anheben und Wirkstoff unter die Zunge sprühen. Dort wird der Wirkstoff besonders gut über die Schleimhaut aufgenommen. Während des Sprühens den Atem anhalten. Auf diese Weise wird die Flüssigkeit nicht eingeatmet, sondern von der Mundschleimhaut aufgenommen. Je nach Stärke der Beschwerden ein bis drei Sprühstöße im Abstand von 30 Sekunden abgeben. Bleiben die Beschwerden bestehen, kann nach zehn Minuten erneut gesprüht werden. Bessern sich die Beschwerden nach insgesamt 20 Minuten nicht, über 112 den Notdienst rufen!
Wichtig beim Nitrospray ist zudem, dass man am besten zwei davon vorhält. Eins sollte man immer bei sich tragen, das andere auf den Nachttisch stellen – denn viele Angina-pectoris-Anfälle treten nachts auf. Bei sich tragen heißt übrigens nicht in der Hosentasche, denn dort ist es zu warm. Um effektiv zu wirken, darf das Spray Temperaturen über 25° C nicht ausgesetzt werden. Die Jackentasche oder die Handtasche sind deshalb als Aufbewahrungsort besser geeignet.
Kapselinhalt möglichst lange im Mund behalten
Glyceroltrinitrat gibt es auch als Weichkapsel. Diese wird bei einem Angina-pectoris-Anfall in den Mund genommen und zerbissen. Der Inhalt sollte möglichst lange im Mund verbleiben, damit der Wirkstoff über die Schleimhaut aufgenommen wird. Die Kapselhülle darf danach verschluckt oder ausgespuckt werden. Kommt es nach 10 Minuten nicht zu einer Besserung von Brustdruck und Herzschmerz, kann man eine zweite Kapsel zerbeißen. Wirkt auch diese nicht, muss der Notruf gewählt werden.
Quelle: ptaheute
Heiße Nächte bedrohen das Gehirn: Schlaganfallrisiko steigt
Quelle: apotheken.de | 12.06.2024 | mauritius images / Luciano de polo stokkete / Alamy / Alamy Stock Photos
 Heiße Nächte können gefährlich werden: Steigen die Temperaturen über einen Schwellenwert, erhöht sich das Risiko für Schlaganfälle.
Heiße Nächte können gefährlich werden: Steigen die Temperaturen über einen Schwellenwert, erhöht sich das Risiko für Schlaganfälle. Klimawandel mit schweren Folgen
Hohe Außentemperaturen werden in Zeiten des Klimawandels auch in Deutschland zunehmend zu einem Problem. Das gilt nicht nur für extreme Hitze tagsüber, die vor allem Herzkranken zum Verhängnis werden kann. Auch nachts nehmen die Gesundheitsrisiken zu: Kühlt die Umgebung nicht ausreichend ab, drohen vermehrt Schlaganfälle, wie eine Arbeitsgruppe vom Helmholtz Zentrum München anhand von Wetter- und Gesundheitsdaten herausgefunden hat.
Grundlage ihrer Analyse waren Daten aus der Region Augsburg, die in den Monaten Mai bis Oktober der Jahre 2006 bis 2012 und 2013 bis 2020 erfasst worden waren. Den stündlich erfassten Temperaturen stellten die Forscher*innen die erlittenen Herz-Kreislauf-Ereignisse gegenüber.
Über 14,6° C nachts wird?s gefährlich
Insgesamt kam es in beiden Zeiträumen zu über 8000 Schlaganfällen und knapp 3000 transitorischen ischämischen Attacken (TIA). In heißen Nächten, in denen die Temperatur nicht unter 14,6° C abgesunken war, erhöhte sich sowohl das Risiko für Schlaganfälle als auch für TIA. Im Vergleich zu kühleren Nächten stieg es jeweils um 7 %, errechneten die Wissenschaftler*innen. Frauen und Menschen über 65 Jahren waren für hitzebedingte Schlaganfälle besonders gefährdet.
Vor allem zwei Gründe werden für das erhöhte Schlaganfallrisiko verantwortlich gemacht: Bei fehlender Abkühlung trocknet der Körper aus, und es drohen Elektrolytstörungen und Kreislaufversagen. Außerdem unterliegt die Körpertemperatur einem tageszeitlichen Rhythmus mit den tiefsten Werten gegen 4 Uhr morgens. Kommt dieser Rhythmus nachts aus dem Takt, fehlen häufig die Tiefschlafphasen, und das Gehirn kann sich nicht ausreichend regenerieren.
Quelle: European Heart Journal
Ärger schadet den Gefäßen: Auch langfristige Folgen möglich
Quelle: apotheken.de | 06.06.2024 | mauritius images / Fabio and Simona
 Angst und Ärger sind mehr als Emotionen. Sie haben offenbar auch handfeste schädliche Auswirkungen auf unseren Körper – und zwar auf die Gefäße.
Angst und Ärger sind mehr als Emotionen. Sie haben offenbar auch handfeste schädliche Auswirkungen auf unseren Körper – und zwar auf die Gefäße. 280 Männer und Frauen in Ärger versetzt
Negative Gefühle können Menschen sowohl kurzfristig als auch über Jahre hinweg schwer belasten. Das hat oft langfristige Folgen für die mentale Gesundheit. Doch Ärger und Angst sind nicht nur psychisch am Werk. Offenbar beeinflussen sie bei gesunden Proband*innen auch die Innenwände der Gefäße, wie eine experimentelle Studie aufzeigt.
Darin untersuchte ein US-amerikanischer Forscherteam, wie Angst, Ärger und Trauer sich auf die Gefäße auswirken. 280 Männer und Frauen wurden dafür jeweils acht Minuten lang durch bestimmte Aufgaben in die drei emotionalen Zustände versetzt. Währenddessen und bis zu 100 Minuten danach maßen die Forscher*innen verschiedene Parameter, die Hinweise auf die Funktion der Gefäßinnenwand geben. Verglichen wurden die Werte mit denen, die in einem emotional neutralen Zustand gemessen worden waren.
Gefäßreaktion und Blutdruckanstieg
Ärger führte bei den Studienteilnehmer*innen zu einer deutlichen Erweiterung der Gefäße, die jedoch nach etwa 40 Minuten wieder abnahm. Auch auf Angst zeigten die Gefäße eine leichte Reaktion, nicht jedoch auf Trauer.
Ärger beeinflusste zudem den ebenfalls gemessenen systolischen Blutdruck. Er stieg bei dieser Emotion innerhalb von drei Minuten um durchschnittlich 9,4 mmHg, bei Angst um 9,3 mmHg. Trauer ließ den systolischen Druck hingegen nur um 3,2 mmHg, neutrale Gefühle fast gar nicht ansteigen.
Langfristig durchaus Gefäßschäden möglich
Die durch Ärger und Angst erzeugten Effekte auf die Gefäße waren nur vorübergehend, betont das Autorenteam. Eine langfristige schädliche Wirkung lässt sich aber nicht ausschließen. Denn solche unangenehmen Gefühle tauchen bei vielen Menschen mehrmals täglich auf - und lösen dann immer wieder Gefäßreaktionen aus. In der Summe könnte dies langfristig den Gefäßen schaden und damit das Risiko für Herz-Kreislauf-Erkrankungen wie Arteriosklerose, Herzinfarkt und Schlaganfall erhöhen, warnen die Autor*innen.
Quelle: Journal of the American Heart Association
Nach Infarkt Beine stärken: Herzschwäche vorbeugen
Quelle: apotheken.de | 28.05.2024 | mauritius images / Evgeny Haritonov / Alamy / Alamy Stock Photos
 Herzinfarkt überstanden? Jetzt heißt es, die Beinmuskulatur zu trainieren. Denn Personen mit viel Kraft in den Beinen entwickeln nach ihrem Herzinfarkt seltener eine Herzschwäche.
Herzinfarkt überstanden? Jetzt heißt es, die Beinmuskulatur zu trainieren. Denn Personen mit viel Kraft in den Beinen entwickeln nach ihrem Herzinfarkt seltener eine Herzschwäche. Oberschenkelmuskulatur spricht Bände
Wer einen Herzinfarkt überstanden hat, bekommt danach häufig eine Herzschwäche (Herzinsuffizienz). Je früher man diese erkennt, desto besser lässt sich gegensteuern. Japanische Forschende haben jetzt einen Risikofaktor entdeckt, anhand dessen man Gefährdete identifizieren kann: die Kraft in der Oberschenkelmuskulatur.
Für ihre Studie prüften sie bei über 900 Patient*innen mit Herzinfarkt, aber ohne Herzinsuffizienz, die Kraft in deren Quadrizepsmuskulatur. Das ist der große vierköpfige Muskel am Oberschenkel, mit dem man das Bein im Knie streckt und in der Hüfte beugt. Nach in Relation zum Körpergewicht gemessener Kraft wurden die Männer und Frauen jeweils in zwei Gruppen eingeteilt: diejenigen mit geringer und diejenigen mit hoher Beinkraft. Im Mittel betrug die Kraft bei den Frauen 33% des Körpergewichts, bei den Männern 52%.
41% geringeres Risiko
In der Nachbeobachtungszeit von durchschnittlich 4,5 Jahren entwickelten 7% der Infarktpatient*innen eine Herzinsuffizienz. Diejenigen mit hoher Beinkraft wurden seltener herzinsuffizient als diejenigen mit wenig Kraft im Oberschenkel. Nach Berücksichtigung weiterer Risikofaktoren für eine Herzschwäche (z.B. Angina pectoris, BMI, periphere Verschlusskrankheit) hatten die beinstarken Patienten ein um 41% geringeres Risiko, herzinsuffizient zu werden. Mit jeder Steigerung der Kraft reduzierte sich diese Gefahr weiter, berichten die Forscher*innen.
Beine kräftigen beugt vor
Die Quadrizepskraft lässt sich in der Praxis leicht messen, kommentiert Studienautor Kensuke Ueno. So kann man die Patient*innen identifizieren und nachbeobachten, deren Risiko für eine Herzinsuffizienz hoch ist. Nach überstandenem Herzinfarkt rät er Betroffenen außerdem zu Krafttraining. Denn wer seine Quadrizepsmuskulatur stärkt, scheint einer Herzinschwäche nach Herzinfarkt vorzubeugen.
Quelle: Springer Medizin
OP hilft bei schwerem Bluthochdruck: Wenn Medikamente nicht reichen
Quelle: apotheken.de | 08.05.2024 | mauritius images / Pitopia / Alexander Raths
 Was tun, wenn ein hoher Blutdruck partout nicht in den Griff zu bekommen ist? Eine Option ist die Durchtrennung der Nierennerven. Dieser kleine Eingriff hilft bei vielen Betroffenen, den gefährlichen hohen Druck zu lindern.
Was tun, wenn ein hoher Blutdruck partout nicht in den Griff zu bekommen ist? Eine Option ist die Durchtrennung der Nierennerven. Dieser kleine Eingriff hilft bei vielen Betroffenen, den gefährlichen hohen Druck zu lindern. Resistenten Blutdruck in die Schranken weisen
Ein erhöhter Blutdruck ist gefährlich – auch wenn man meist gar nichts davon merkt. Trotzdem leiden die Organe und die Gefäße. In der Folge steigt das Risiko, einen Schlaganfall, eine periphere arterielle Verschlusskrankheit oder einen Herzinfarkt zu entwickeln. Deshalb muss der Blutdruck runter. Manchmal klappt das schon mit einem blutdrucksenkenden Medikament, manchmal muss man drei verschiedene Wirkstoffe kombinieren.
Doch es gibt Patient*innen, bei denen auch eine intensive medikamentöse Therapie nichts gegen den hohen Blutdruck ausrichten kann. In diesen Fällen von „resistentem Hochdruck“ ist die renale Denervation (also die Durchtrennung von Nierennerven) eine Behandlungsoption. Denn die Niere spielt mitsamt ihrer Nierenhormone (z. B. Renin) eine entscheidende Rolle bei der Blutdruckregulierung.
Für die renale Denervation schiebt die Ärzt*in nach einem kleinen Hautschnitt einen speziellen Katheter über die Leistenarterie zur Nierenarterie. Dort werden überaktive Nervenstränge mittels Radiofrequenz verödet. Ziel ist, die Bildung blutdrucksteigernder Nierenhormone und dadurch den Blutdruck zu verringern.
Blutdruck sinkt um bis zu 20 mmHg
Das gelingt recht effektiv: Innerhalb der ersten zwei bis sechs Monaten sinkt der systolische Druck durchschnittlich um etwa 5 mmHg, nach drei Jahren um 20 mmHg, berichtete der Kardiologe Felix Mahfoud beim Kardiologenkongress in Mannheim. Das minimalinvasive Verfahren ist sicher, betonte der Experte. In Studien mit über 1000 Patient*innen konnten keine erhöhten Risiken festgestellt werden.
Kein Ersatz für Medikamente
Wichtig dabei: Die Durchtrennung der Nierennerven ersetzt nicht die medikamentöse Blutdrucktherapie – sie ergänzt diese. Dadurch ermöglicht die Denervation vielen Betroffenen, mit ihren Medikamenten und einem gesunden Lebensstil endlich den Blutdruck-Zielbereich zu erreichen. Für die Therapie infrage kommen Hochdruckkranke, die folgende Kriterien erfüllen:
Der Blutdruck liegt trotz der Einnahme von drei verschiedenen Blutdruckmedikamenten weit über dem Zielbereich (systolischer Wert über 160 mmHg, bei Diabeteskranken über 150 mmHg) Der erhöhte Blutdruck wurde mehrfach in 24-Stunden-Blutdruckmessungen gesichert. Die Niere funktioniert ausreichend. Eine heilbare Ursache für den Bluthochdruck ist ausgeschlossen.
Ob im individuellen Fall die renale Denervation eine sinnvolle Option ist, entscheiden Hausärzt*in und Blutdruckexpert*innen in entsprechenden spezialisierten Zentren, die den Eingriff durchführen.
Quellen: Ärzteblatt, Deutsche Hochdruckliga
So kommen Beinvenen in Schwung: Für alle, die viel stehen müssen
Quelle: apotheken.de | 09.04.2024 | mauritius images/Felix Vogel/imageBROKER
 Wer beruflich viel stehen muss, mutet seinen Beinvenen einiges zu. Mit den richtigen Schuhen und Strümpfen, kalten Duschen und einfachen Übungen lässt sich die Venengesundheit fördern.
Wer beruflich viel stehen muss, mutet seinen Beinvenen einiges zu. Mit den richtigen Schuhen und Strümpfen, kalten Duschen und einfachen Übungen lässt sich die Venengesundheit fördern. Muskelpumpe stärkt Gefäße
Beinvenen haben eine schwere Aufgabe: Sie müssen dafür sorgen, dass das Blut von den Füßen bis ins Herz transportiert wird. Maßgeblich sind dabei die Spannkraft der Venenwand und die in den Venen vorhandenen Klappen. Letztere bewirken, dass das Blut nicht wieder zurück nach unten sackt. Unterstützt werden die Venen beim Bluttransport außerdem durch die Wadenmuskeln. Sie üben beim Bewegen Druck auf die Venen aus und helfen dadurch, das Blut nach oben zu pumpen. Den Vorgang nennt man deshalb auch „Muskelpumpe“.
Bei langem Herumstehen steht auch die Muskelpumpe still. Oft schaffen es die Beinvenen dann nicht, das Blut ausreichend weiter zu transportieren. Durch den Stau weiten sich die Venenwände, die Klappen können nicht mehr richtig schließen, und das Blut sackt nach unten. Wenn der Druck in den Venen größer wird, tritt Flüssigkeit ins umliegende Gewebe. Es entstehen Ödeme an Füßen und Unterschenkeln – typische Zeichen einer Venenschwäche.
Übungen fürs Büro und Zuhause
Doch dagegen lässt sich vorbeugend einiges tun. Das wichtigste ist reichlich Bewegung. Als Sport besonders geeignet sind Radfahren, Schwimmen und Walken. Im Alltag kann man strapazierte Venen zusätzlich so entlasten:
Bequeme, flache Schuhe tragen. Evtl. Kompressionsstrümpfe anziehen (die gibt es inzwischen auch in modischeren Modellen als früher). Langes Stehen auf der Stelle vermeiden. Wenn möglich, in den Arbeitspausen die Füße hochlegen oder zügig zehn Minuten gehen.
Spezielle Übungen bringen die unterstützende Muskelpumpe in Schwung. Sie lassen sich oft zwischendurch unterbringen, z.B. in der Pause, beim Gang zur Toilette oder beim Händewaschen:
Auf beide Zehenspitzen stellen und 5 Sekunden halten. 10 Mal wiederholen. Im Stehen abwechselnd rechte und linke Ferse bis in den Zehenstand anheben und wieder abstellen. Gehend oder auf der Stelle tretend abwechselnd das rechte und das linke Knie bis zu einem Winkel von 90° heben und wieder absetzen. Barfuß auf den vorderen Teil eines Tuchs stellen. Mit den Zehen den Rest des Tuchs heranholen. Waden regelmäßig dehnen.
Kalte Dusche freut die Venen
Daneben beugen schon einfache Verhaltensregeln Venenerkrankungen vor. So sollte man lieber laufen und liegen statt sitzen und stehen und so oft wie möglich barfuß gehen. Wärme ist Gift für gestresste Venen, Sonnen- und heiße Wannenbäder sind deshalb zu vermeiden. Wer dagegen seine Beine und Füße regelmäßig von unten nach oben kühl abduscht, tut den Gefäßen Gutes. Und last but not least: Übergewicht macht Beinvenen zusätzlich Druck. Wer darunter leidet, sollte nicht zuletzt aus Rücksicht auf die Gefäße ein paar Pfunde abspecken.
Quelle: ptaheute
So kriegt das Blut sein Fett weg: Cholesterin und Triglyceride zu hoch
Quelle: apotheken.de | 24.02.2024 | mauritius images / Westend61 / Uwe Umstätter
 Jeder zweite Erwachsene in Deutschland hat zu hohe Cholesterinwerte oder ein Zuviel an Triglyceriden im Blut. Dadurch wird eine Arteriosklerose begünstigt und es drohen Herzinfarkt, Schlaganfall und Demenz. Die Mehrzahl der Betroffenen erhält keine Behandlung. Dabei könnten eine konsequente Lebensstiländerung und Medikamente die Blutfette ins Lot bringen und viele Herz-Kreislauf-Erkrankungen verhindern.
Jeder zweite Erwachsene in Deutschland hat zu hohe Cholesterinwerte oder ein Zuviel an Triglyceriden im Blut. Dadurch wird eine Arteriosklerose begünstigt und es drohen Herzinfarkt, Schlaganfall und Demenz. Die Mehrzahl der Betroffenen erhält keine Behandlung. Dabei könnten eine konsequente Lebensstiländerung und Medikamente die Blutfette ins Lot bringen und viele Herz-Kreislauf-Erkrankungen verhindern. Fette sind Fluch und Segen
Ohne Fette (Lipide) geht nichts im Organismus: Cholesterin spielt z.B. eine Schlüsselrolle bei der Bildung von Zellmembranen, Hormonen, Gallensäuren und Vitamin D. Triglyceride dienen als Energielieferant und können als Energiereserve in Fettzellen gespeichert werden. Phospholipide wiederum tragen zur Funktion der Zellen bei.
Aufnahme, Transport, Bereitstellung und Ausscheidung der Fette werden über den Fettstoffwechsel reguliert:
Cholesterin stammt aus zwei Quellen: Es wird sowohl aus der Nahrung aufgenommen als auch in der Leber gebildet. Für den Transport im Blut ist es in Eiweißhüllen verpackt (Lipoproteine). Als LDL-Cholesterin gelangt es zu den Körperzellen. Als HDLkommt es zurück zur Leber. Triglyceride werden in der Leber, den Fettzellen und in der Darmschleimhaut aus Glycerin und Fettsäuren zusammengesetzt. Die Fettsäuren dafür kommen aus den Nahrungsfetten. Die Lipoproteine, die Triglyceride transportieren, heißen Chylomikronen.
Wenn der Fettstoffwechsel gestört ist, kommt es zu einem Zuviel oder Zuwenig von Fetten im Blut. Die beiden wichtigsten Fettstoffwechselstörungen sind ein erhöhtes LDL-Cholesterin und erhöhte Triglyceride, beides kann auch zusammen auftreten. Als häufigste Ursachen dafür gelten eine falsche Ernährung und genetische Faktoren, also die Vererbung. Begünstigt werden hohe Blutfette zudem durch Rauchen und Bewegungsmangel. Triglyceride steigen außerdem bei hohem Alkoholkonsum an.
Es gibt auch Erkrankungen, die die Blutfette beeinflussen und Fettstoffwechselstörungen auslösen können. Dazu gehören insbesondere der Diabetes mellitus, aber auch die Unterfunktion der Schilddrüse und verschiedene Nierenerkrankungen.
Hinweis: Viele Medikamente beeinflussen die Blutfette ebenfalls. Gestagene und Androgene erhöhen z.B. das LDL-Cholesterin. Die Konzentration von Triglyceriden im Blut kann durch Kortison, die „Pille“, Betablocker und Entwässerungsmittel steigen.
Gefäßverfettung mit gefährlichen Folgen
Fettstoffwechselstörungen haben erhebliche Folgen für die Gesundheit: Befindet sich dauerhaft zuviel LDL-Cholesterin im Blut, lagert sich das Fett als Plaques in den Gefäßwänden der Arterien ab. Diese Plaques verengen die Gefäße oder verschließen sie sogar komplett - es kommt zur Arteriosklerose. Dadurch drohen nicht nur Herzinfarkt und Schlaganfall. Die verschlechterte Durchblutung der Organe begünstigt die Entwicklung vieler Erkrankungen, wie z. B. Demenz, Niereninsuffizienz, Herzschwäche und erektile Dysfunktion.
Auch hohe Triglycerid-Werte tragen zur Verfettung der Gefäße bei und fördern damit Herz-Kreislauf-Erkrankungen. Besonders stark wirkt sich dies in Kombination mit hohem Cholesterin und anderen Risikofaktoren wie Rauchen und Bluthochdruck aus. Extrem hohe Triglycerid-Werte können zusätzlich die Bauchspeicheldrüse angreifen und die insulinbildenden Zellen zerstören, d.h. einen Diabetes auslösen.
Hinweis: Trotz dieser gefährlichen Folgekrankheiten erhalten Menschen mit Fettstoffwechselstörungen viel zu selten eine wirkungsvolle Therapie. Nur etwa jede fünfte Hochrisikopatient*in erreicht in Deutschland die gewünschten Zielwerte bei den Blutfetten (siehe unten), in den europäischen Nachbarländern sieht das nicht viel anders aus.
Zufallsbefund oder Herzinfarkt
Fettstoffwechselstörungen verlaufen in den meisten Fällen jahrelang völlig unauffällig. Die Betroffenen wissen oft gar nichts von ihren erhöhten Blutwerten. Häufig werden sie erst diagnostiziert, wenn es zu Komplikationen wie z.B. einem Herzinfarkt oder einer Bauchspeicheldrüsenentzündung gekommen ist. Bei vielen Menschen werden erhöhte Blutfette auch zufällig in Kontrolluntersuchungen entdeckt, z.B. bei Einstellungsuntersuchungen oder beim Gesundheits-Checkup.
Die wichtigste Säule der Diagnostik ist die Blutuntersuchung. Bei Gesunden bestimmt die Ärzt*in oft nur das Gesamtcholesterin. Bei erhöhtn Werten ist eine erweiterte Lipiddiagnostik (Lipidstatus) nötig. Leidet die Patient*in bereits an Arteriosklerose oder sie einer Risikogruppe an, wird meist ein kompletter Lipidstatus veranlasst. Ermittelt werden dabei Gesamtcholesterin, Triglyceride, LDL-Cholesterin und je nach Bedarf weitere Parameter wie HDL-Cholesterin, Lipoprotein A und Apolipoprotein B.
Die gemessenen Blutfette sollten in ihrem jeweiligen Normbereich liegen. Bei den Triglyceriden ist das relativ einfach, hier gilt 150 mg/dl (1,7 5 mmol/L) als Grenzwert (nüchtern gemessen). Komplizierter wird es beim LDL-Cholesterin. Dessen Zielwerte hängen stark vom individuellen Risikoprofil der Patient*in ab und werden außerdem noch kontrovers diskutiert. Meist geht man von diesen Zielwerten aus:
Liegen keine Risikofaktoren wie z.B. eine Herz-Kreislauf-Erkrankung oder ein Diabetes vor, ist das Risiko gering. In diesen Fällen soll das LDL-Cholesterin unter 116 mg/dl (3,0 mmol/L) sein. Bei moderatem Risiko gelten LDL-Cholesterin-Werte unter 100 mg/dl (2,6 mmol/L) als Ziel. Ein moderates Risiko haben z.B. Typ-2-Diabetiker*innen unter 50 Jahren und Menschen mit Typ-1-Diabetes unter 35 Jahren, die erst kürzer als zehn Jahre an einem Diabetes leiden. Bei hohem Risiko werden LDL-Cholesterinwerte unter 70 mg/dl (1,8 mmol/L) gefordert. Ein hohes Risiko liegt vor, wenn ein Typ-2-Diabetes schon länger als zehn Jahre besteht, der Blutdruck über 180/110 mmHg liegt oder das Gesamt-Cholesterin über 310 mg/dl (8 mmol/L) und LDL-Cholesterin über 190 mg/dl (4,9 mmol/L). Bei sehr hohem Risiko soll das LDL-Cholesterin unter 55 mg/dl (1,4 mmol/L) liegen. Zu dieser Gruppe gehören z.B. Patient*innen mit einer bekannten Herz-Kreislauf-Erkrankung (Koronare Herzkrankheit, pAVK), einem Typ-2-Diabetes mit Organschäden oder einer schweren chronischen Nierenerkrankung.
Werden erhöhte Blutfette erstmals festgestellt muss immer abgeklärt werden, ob eine Erkrankung wie z.B. eine Schilddrüsenunterfunktion dahintersteckt. Oft ergibt die genaue Erhebung der Krankengeschichte einen Hinweis darauf. Mit Labor (z.B. Blutzucker, Nierenwerte), Bildgebung und gründlicher körperlicher Untersuchung lässt sich eine mögliche Erkrankung weiter einkreisen.
Bei Verdacht auf eine genetisch bedingte Fettstoffwechselstörung kann die Ärzt*in eine molekulargenetische Diagnostik veranlassen. Dadurch lassen sich bestimmte Genmutationen feststellen, die z.B. den LDL-Rezeptor betreffen. An der Behandlung ändern die Ergebnisse nichts – die Blutfette müssen genauso gesenkt werden wie bei Patient*innen ohne genetische Störung. Diese Untersuchung ist jedoch wichtig, um ebenfalls betroffene, aber noch nicht entdeckte Verwandte zu finden. Denn je früher eine angeborene Fettstoffwechselstörung erkannt und behandelt wird, desto besser kann man das Herz-Kreislauf-Risiko reduzieren.
Hinweis: Für die Bestimmung der Triglyceride muss die Patient*in nüchtern sein, es darf also 12 Stunden vor Blutabnahme nichts gegessen werden. Außerdem sollte man am Abend davor keinen Alkohol trinken, da dies die Triglyceridwerte im Blut verfälscht.
Wie gut helfen Lebensstiländerungen?
Bei erhöhten Blutfetten kann die Betroffene selbst einiges zur Besserung der Triglycerid- und Cholesterinwerte beitragen. Grundvoraussetzung ist ein gesunder Lebensstil. Das bedeutet:
Sich regelmäßig bewegen. Körperliche Aktivität wirkt sich sehr positiv auf den Stoffwechsel aus. Sie senkt u.a. Triglyceride und LDL-Cholesterin im Blut. Empfohlen werden Ausdauer- und Muskeltraining. Insgesamt sollte man drei bis fünf Mal pro Woche für mindestens 30 Minuten zumindest moderat Sport treiben. Rauchen beenden. Rauchen erhöht nicht nur die Triglyceride, es begünstigt auch eigenständig die Arteriosklerose. Bei hohen Blutfetten sollte deshalb komplett auf Nikotin und Nikotinprodukte verzichtet werden. Gewicht halten bzw. Übergewicht reduzieren. Übergewicht hat über viele Mechanismen einen erheblichen Einfluss auf die Blutfette. So erhöht es z.B. sowohl die Triglyceride als auch das LDL-Cholesterin im Blut. Abnehmen kann deshalb das Lipidprofil verbessern. Sich gesund ernähren. Eine ballaststoffreiche und fettmodifizierte Kost trägt zur Besserung der Blutfette bei. Empfohlen werden viel Gemüse, Rohkost, Vollkornprodukte. Zwei Mal pro Woche sollte Fisch verzehrt werden, der reich an gesunden Omega-3-Fettsäuren ist (Makrele, Hering, Lachs und Thunfisch). Nur 30% der Kalorienzufuhr sollte aus Fett stammen, insgesamt reichen etwa 60 bis 80 g Fett pro Tag aus. Zu vermeiden sind gesättigte Fettsäuren (Fleisch, Wurst, Käse), und Trans-Fettsäuren (Frittiertes, Blätterteig). Als günstig gelten dagegen Öle, vor allem Sonnenblumen-, Lein- und Walnussöl.
Hinweis: Wer zu hohe Triglyceride aufweist, sollte völlig auf Alkohol verzichten. Auch schnell abbaubare Kohlenhydrate wie Fruchtzucker und Haushaltszucker sind schädlich, weil sie den Insulinspiegel und damit die Freisetzung von Fettsäuren erhöhen.
Wie Medikamente die Blutfette bezwingen
Oft reicht ein gesunder Lebensstil nicht aus, um erhöhte Blutfette zu senken. Dann kommen Medikamente ins Spiel. Um LDL-Cholesterin und/oder Triglyceride in den gewünschten Zielbereich zu bringen, müssen die Wirkstoffe regelmäßig und meist lebenslang eingenommen werden. Zur Senkung von LDL-Cholesterin stehen folgende Medikamente zur Verfügung:
Statine sind die wichtigsten und bisher am besten untersuchten Medikamente zum Senken der Blutfette. Über eine Hemmung des Enzyms HMG-CoA-Reduktase erniedrigen sie das LDL-Cholesterin, und zwar je nach Präparat und Dosierung um 30 % bis 50%. Weil die Cholesterinproduktion in der Leber nachts besonders hoch ist, wird häufig die abendliche Einnahme der Wirkstoffe empfohlen. Eine häufig diskutierte Nebenwirkung ist die Statin-Myopathie mit Muskelschäden und Muskelschmerzen. Sie beruht in den meisten Fällen auf einem Nocebo-Effekt (d.h. der Patient verspürt Muskelschmerzen, weil er damit rechnet). Echte Muskelschäden mit einer Erhöhung der Muskelenzyme sind mit einer Häufigkeit von 1:1000 bis 1:10000 sehr selten. In diesen Fällen verordnet die Ärzt*in meist entweder ein anderes Statin oder einen anderen Lipidsenker. Bempedoinsäure hemmt die Cholesterinbildung bereits in einer früheren Stelle im Stoffwechselt als Statine. Bei 180 mg/Tag wird das LDL-Cholesterin um etwa 23% reduziert, in Kombination mit einem Statin ist der Effekt etwas stärker. Myopathien löst Bempedoinsäure selten aus. Ezetimib hemmt die Cholesterinaufnahme im Darm. Als alleinige Therapie ist der klinische Effekt vermutlich gering, weshalb es vor allem in Kombination mit einem Statin oder Bempedoinsäure verordnet wird. Zusammen mit einem Statin schafft es eine LDL-Senkung von circa 25%. PCSK9-Inhibitoren binden an LDL-Rezeptoren der Leber und senken auf diese Weise das LDL-Cholesterin im Blut. Diese relativ neuen Wirkstoffe sind hocheffektiv und reduzieren die Konzentration von LDL-Cholesterin um über 50%. Verordnet werden sie, wenn eine intensive Statintherapie nicht möglich ist oder nicht ausreichend wirkt. PCSK9-Hemmer gelten bisher als gut verträglich, Myopathien kommen kaum vor.
Erhöhte Triglyceride bekämpft man medikamentös meist mit Fibraten. Sie unterstützen den Abbau der Triglyceride und senken so die Werte im Blut. Fibrate können Muskelschmerzen und Myopathien auslösen. Zusätzlich empfehlen Ärzt*innen oft die Einnahme der verschreibungspflichtigen Omega-3-Fettsäuren EPA und DHA. Die Maximaldosis liegt bei 4 g/Tag, da es unter höherer Dosierung zu Vorhofflimmern gekommen ist.
Hinweis: Medikamente können erhöhte Blutfette recht zuverlässig senken. Als alleinige Therapie reichen sie jedoch nicht aus: Der gesunde Lebensstil bleibt ein wesentlicher Teil der Behandlung.
Quellen Rose O, DAZ 2023:35, S. 38, Lipid-Liga
Beim Entwässern auf Natrium achten: Vorsicht mit Diuretika
Quelle: apotheken.de | 07.02.2024 | mauritius images / Viacheslav Iakobchuk / Alamy / Alamy Stock Photos
 Entwässerungsmittel werden bei vielen Erkrankungen eingesetzt. Eine Wirkstoffgruppe, die Thiazide, führt häufig zu einem Natriummangel im Blut. Und das vor allem zu Beginn der Therapie.
Entwässerungsmittel werden bei vielen Erkrankungen eingesetzt. Eine Wirkstoffgruppe, die Thiazide, führt häufig zu einem Natriummangel im Blut. Und das vor allem zu Beginn der Therapie. Von Müdigkeit bis Koma
Ob Wasser in den Beinen (Ödeme), Bluthochdruck oder Herzschwäche: Bei all diesen Erkrankungen gehört es zur Therapie, Flüssigkeit über die Niere aus dem Körper auszuschwemmen. Neben anderen Entwässerungsmitteln (Diuretika) werden dafür häufig Thiazide eingesetzt. Sie führen dazu, dass die Niere vermehrt Natrium und dadurch auch vermehrt Wasser ausscheidet.
Wie alle Medikamente haben auch Thiazide Nebenwirkungen. Die häufigsten betreffen den Elektrolythaushalt. Durch die gesteigerte Ausscheidung von Natrium droht ein Natriummangel, der sich auf verschiedene Arten bemerkbar macht. So kommt es bei den Betroffenen zu Müdigkeit und Lethargie, die vor allem bei älteren Patient*innen häufig zu Stürzen führen. Ist der Mangel an Natrium sehr ausgeprägt, drohen Muskelkrämpfe und Krampfanfälle, im schlimmsten Fall sogar ein Koma.
Risiko fast verdreifacht
Wie oft es zu einem Natriummangel unter einer Thiazidtherapie kommt, hat eine dänische Arbeitsgruppe untersucht. Sie verglich in zwei Studien die Auswirkung einer Hochdrucktherapie auf den Natriumhaushalt. Die mehr als 170 000 Patient*innen bekamen entweder ein Hochdruckmedikament allein oder ein Hochdruckmedikament plus Thiazid.
Das Risiko für einen Natriummangel wurde durch eine Therapie mit einem Thiazid fast verdreifacht. Am höchsten war es in den ersten Monaten der Behandlung. Auch die Dosis des Diuretikums war entscheidend: Je höher die tägliche Einnahmemenge, desto häufiger war der Natriummangel. Einen weiteren Einfluss hatte das Alter der Patient*innen: Mit den Jahren stieg das Risiko kontinuierlich an.
Bei Warnzeichen zur Ärzt*in
Diese Studie zeigt, dass man vor allem zu Beginn einer Behandlung mit Thiaziddiuretika aufmerksam sein sollte. Ärzt*innen müssen regelmäßig den Natriumspiegel im Blut messen. Und für Patient*innen ist es wichtig zu wissen, welche Beschwerden auf einen Natriummangel hindeuten. Bei einer unerklärbaren Müdigkeit oder Muskelkrämpfen sollten sie unverzüglich die Hausärzt*in informieren bzw. aufsuchen.
Quelle: Annals of Internal Medicine
Smartwatch-Funktionen im Warentest: Blutdruck, EKG, fruchtbare Tage
Quelle: apotheken.de | 01.02.2024 | mauritius images / Pramote Soongkitboon / Alamy / Alamy Stock Photos
 Ob Schlafanalyse, Vorhersage der fruchtbaren Tage oder Blutdruckmessung: Smartwatches bieten immer mehr Gesundheitsfunktionen an. Doch leider kann man den Messwerten nicht immer vertrauen, wie Stiftung Warentest herausgefunden hat.
Ob Schlafanalyse, Vorhersage der fruchtbaren Tage oder Blutdruckmessung: Smartwatches bieten immer mehr Gesundheitsfunktionen an. Doch leider kann man den Messwerten nicht immer vertrauen, wie Stiftung Warentest herausgefunden hat.Drei beliebte Uhren im Test
Die Funktionen von Smartwatches werden immer ausgefeilter. Doch eignen sich die cleveren Uhren wirklich wie beworben zur Trainingsbegleitung oder zur Familienplanung? Um das zu prüfen, haben die Warentester*innen die verschiedenen Gesundheitsfunktionen der Apple Watch Series 8, der Garmin Venu 2 Plus und der Samsung Galaxy Watch5 Pro getestet.
Blutdruck messen kann bisher nur eine
Besonders beliebt bei vielen Nutzer*innen sind die Smartwatches zur Messung von Herz-Kreislauf-Funktionen. In puncto Zuverlässigkeit unterschieden sich die Gesundheitsfunktionen jedoch von Modell zu Modell.
· Sauerstoffsättigung. Alle drei Uhren messen die Sauerstoffsättigung im Blut. Ob sie das verlässlich tun, prüfte das Testteam sowohl im Tal als auch in dünner Gebirgsluft. Im Tal lieferte nur die Apple Watch sehr gute Messwerte. Bei der Messung der Sauerstoffsättigung auf dem Gipfel schnitten alle drei Uhren befriedigend ab. · EKG. Auch das EKG können alle drei Uhren aufzeichnen, wobei jedoch nur Samsung und Apple diese Funktion in Europa freigeschaltet haben. Für die Einschätzung der EKG-Qualität fragten die Warentester*innen zwei Kardiologen. Ihr Fazit: Das integrierte EKG ist eine sinnvolle Funktion, die der Ärzt*in bei der Diagnose helfen kann. Denn die Uhr macht auf Herzrhythmusstörungen aufmerksam und hilft dabei, Herzprobleme früh zu erkennen. · Blutdruck. Den Blutdruck kann von den genannten Uhren nur die Samsung Galaxy messen. Das tat sie überraschend gut – allerdings muss sie dafür alle vier Wochen kalibiriert werden.
Schlafanalyse äußerst dürftig
Menschen, die wissen möchten, ob sie lang und tief genug schlafen, lassen nachts ihre Smartwatch diese Funktionen messen. Bei der Schlafdauer klappte das recht gut. Im Vergleich mit einem professionellen Messgerät schlugen sich alle drei Uhren immerhin befriedigend. Dabei schätzten Garmin und Samsung die Schlafzeiten etwas besser ein als Apple. Die Schlaftiefe konnte allerdings keine der Uhren zuverlässig erkennen.
Keine Hilfe beim Kinderwunsch
Apple und Samsung werben damit, dass ihre Uhren die fruchtbaren Tage erkennen und voraussagen können. Dazu wird die Hauttemperatur am Handgelenk gemessen, zusätzlich können die Nutzer*innen weitere Daten wie die Konsistenz des Zervixschleims eingeben. Trotzdem lagen die beiden Smartwatches bei der Schätzung der fertilen Tagen häufig falsch. Für Frauen, die schwanger werden möchten, sind diese Funktionen keine Hilfe, schreiben die Tester*innen. Mit ihnen zu verhüten ist sogar riskant – davon raten selbst die Anbieter ab.
Fitnessfunktionen klappen gut
Für die Fitness erwiesen sich die Uhren dagegen als ein recht zuverlässiger Begleiter. Die besten Schrittzähler waren Samsung und Garmin, aber auch Apple verdiente dafür ein „Gut“. Strecken- und Höhenmeter gaben auch alle drei Uhren an. Hierbei lagen Apple und Garmin vor Samsung. Auch die Pulsmessung klappte mit allen drei Modellen gut. Die präzisesten Werte lieferten Apple und Garmin, die Samsung Galaxy war ein wenig ungenauer.
Den Kalorienverbrauch berechnen Smartwatches anhand von Körpergröße und Gewicht, Sportart und Puls. Am genauesten ermittelte Apple die verbrauchte Energie. Die Uhr wich nur um 6% von der Goldstandardmethode zur Messung des Kalorienverbrauchs bei Sportlertreibenden ab. Gut mit einer Abweichung von 17% war die Galaxy, befriedigend mit einer 23-Prozent-Abweichung die Garmin-Uhr.
Quelle: Stiftung Warentest
Blutdruckmessgeräte im Test: Oberarm-, Handgelenkgerät oder Uhr?
Quelle: apotheken.de | 11.01.2024 | mauritius images / BY
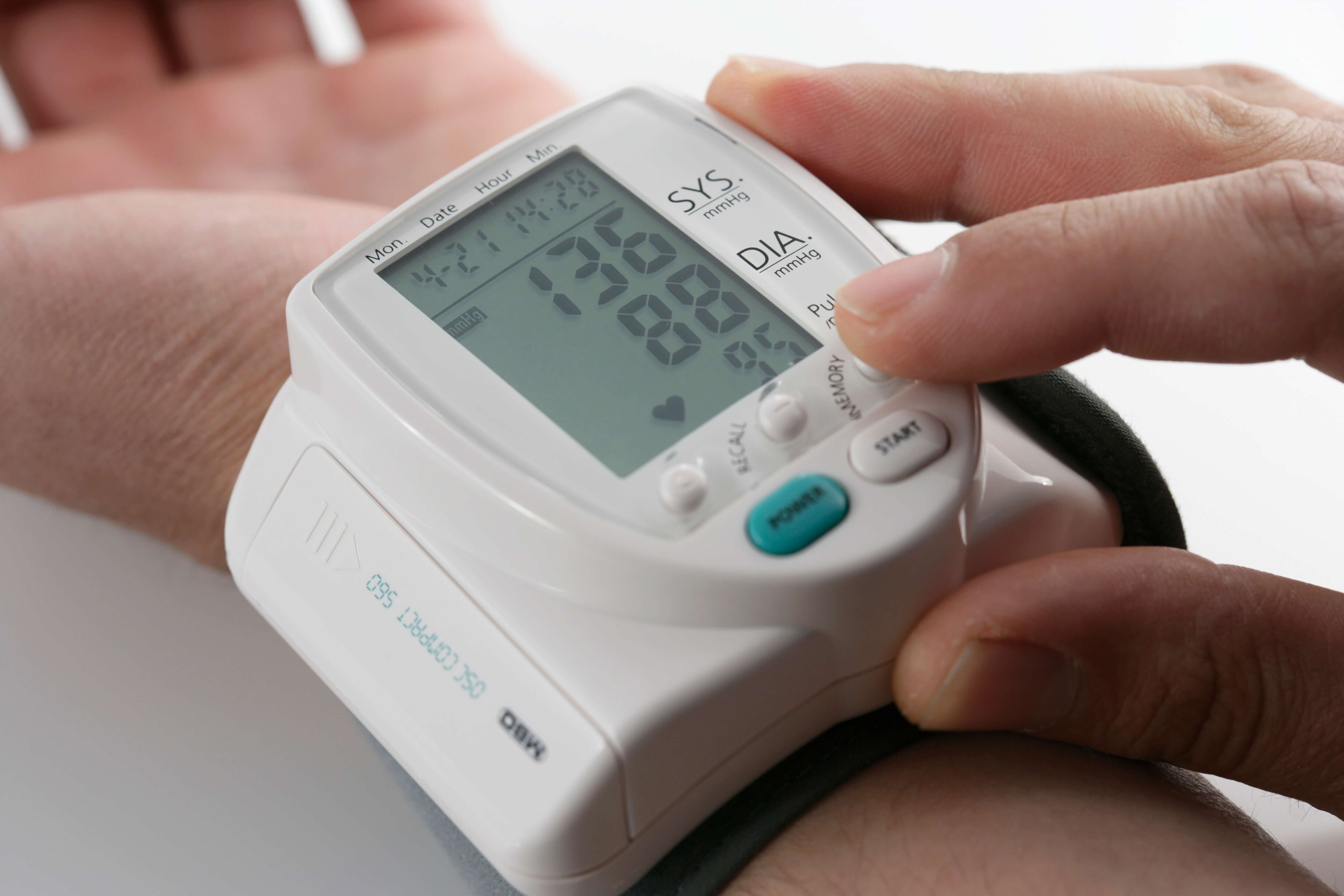 Wer seinen Blutdruck selbst kontrollieren möchte, hat die Qual der Wahl: Das Angebot reicht von Geräten für den Oberarm oder das Handgelenk bis hin zur Smartwatch. Stiftung Warentest hat geprüft, wie gut sich mit den aktuellen Geräten der Blutdruck kontrollieren lässt.
Wer seinen Blutdruck selbst kontrollieren möchte, hat die Qual der Wahl: Das Angebot reicht von Geräten für den Oberarm oder das Handgelenk bis hin zur Smartwatch. Stiftung Warentest hat geprüft, wie gut sich mit den aktuellen Geräten der Blutdruck kontrollieren lässt. Zehn Geräte frisch getestet
Selbstmessgeräte ermöglichen es Hochdruckpatient*innen, ihren Blutdruck zwischen den Arztterminen regelmäßig selbst zu überprüfen. Zur Auswahl stehen Geräte, die den Blutdruck am Oberarm messen und am Handgelenk. Zehn solcher Apparate wurden von Stiftung Warentest jetzt frisch unter die Lupe genommen. Außerdem prüfte das Team die Blutdruckmessfunktion der im Smartwatch-Test für Gut befundenen Galaxy Watch5 Pro.
Kontrollmessungen am Menschen und am Simulator
Zunächst wurde bei jeweils 16 Männern und Frauen mit allen Geräten der Blutdruck gemessen. Um die Messgenauigkeit zu prüfen, ermittelte man den Blutdruck parallel dazu auch mit dem Goldstandard der Blutdruckmessung, d.h. mit Stethoskop, Oberarmmanschette und Quecksilbersphygmomanometer. Im Vergleich dazu schnitten die Geräte bestenfalls befriedigend ab – was aber nicht dramatisch ist. Denn das wichtigste bei der Selbstkontrolle ist die zuverlässige Messung im Verlauf.
Zusätzlich mussten die Geräte an einem Simulator zeigen, was sie konnten. Daneben untersuchte man auch, wie störanfällig die Geräte waren und wie sich ihre Handhabung gestaltete. Bei Geräten mit App nahm das Warentest-Team Datenerhebung und Datenschutz unter die Lupe.
Drei Geräte bekamen ein „Gut“
Zwei von den Oberarmmessgeräten schnitten mit „Gut“ ab. Dies waren das Omron X7 Smart und das Visocor OM60. Zwei weitere waren befriedigend, nur eines bekam aufgrund der Blutdruckmessung ein „Ausreichend“ attestiert. Von den Geräten fürs Handgelenk verdiente ein Kandidat die Bewertung „Gut“ – das Omron RS4. Die anderen Geräte erhielten alle ein „Befriedigend“. Die ausführlichen Messergebnisse des 2023er-Tests und die aus dem Jahr 2020 sind bei Stiftung Warentest zu haben.
Drei der geprüften Oberarmmessgeräte und zwei der Handgelenkvarianten können mit einer App gekoppelt werden. Für die Blutdruckmessung selbst ist das nicht erforderlich, es vereinfacht aber die Handhabung. Denn so lassen sich die Daten speichern und die Werte im Verlauf grafisch darstellen. Kritisch ist bei gekoppelten Apps allerdings immer der Datenschutz zu sehen. Die fünf untersuchten Geräte waren diesbezüglich aber unproblematisch, schreibt Warentest.
Smartwatch-Messung ist nichts für hohe Werte
Besonders spannend war die Prüfung der Blutdruckmessfunktion der untersuchten Smartwatch. Diese ermittelt den Blutdruck mit optischen Sensoren. Dafür muss die Watch alle vier Wochen mit einem klassischen Blutdruckmessgerät abgeglichen werden. In puncto Mess- und Wiederholungsgenauigkeit schnitt die Smartwatch gut ab. Lästig ist den Tester*innen zufolge allerdings die langwierige erste Inbetriebnahme und die spärliche Anleitung.
Zu beachten ist außerdem: Der Messbereich der Uhr ist eingeschränkt auf Werte zwischen 70 und 180 mmHg systolisch und 40 und 120 mmHg diastolisch. Für Menschen mit extrem hohem oder niedrigem Blutdruck ist diese Art der Messung ungeeignet. Wer aber Blutdruckwerte im angegebenen Bereich hat, kann seine Blutdruckwerte mit der Uhr gut checken – vorausgesetzt, sie wird regelmäßig kalibriert.
Quelle: Stiftung Warentest
